
Главная страница Случайная страница
КАТЕГОРИИ:
АвтомобилиАстрономияБиологияГеографияДом и садДругие языкиДругоеИнформатикаИсторияКультураЛитератураЛогикаМатематикаМедицинаМеталлургияМеханикаОбразованиеОхрана трудаПедагогикаПолитикаПравоПсихологияРелигияРиторикаСоциологияСпортСтроительствоТехнологияТуризмФизикаФилософияФинансыХимияЧерчениеЭкологияЭкономикаЭлектроника
Эволюция нарушений венозной гемодинамики при варикозной болезни
|
|
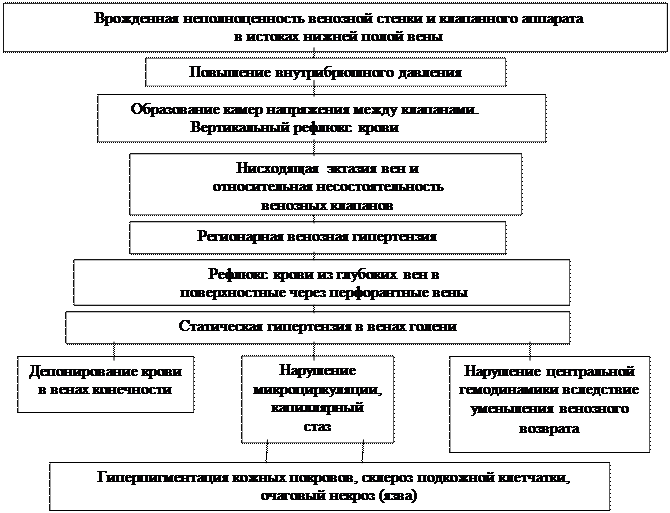
Морфологические изменения вен при варикозной болезни. Морфологические исследования с помощью световой микроскопии позволяют проследить развитие патологических изменений в различных слоях венозной стенки при варикозной болезни. Большинство авторов выделяют три стадии их развития компенсации, начальной или неосложненной декомпенсации и осложненной декомпенсации. Стадия компенсации характеризуется как этап, на котором действуют компенсаторные, приспособительные механизмы в ответ на повышение гидростатического давления внутри сосуда: морфологические изменения в этой стадии характеризуются набуханием интимы, гипертрофией и гиперплазией гладкомышечных клеток, умеренным разрастанием соединительнотканных элементов, полнокровием и гипертрофией венозной стенки. В последующем происходит частичная гибель гладкомышечных и соединительнотканных элементов и разрастание грубоволокнистой соединительной ткани с замещением эластических волокон коллагеновыми.
Возможности электронной микроскопии позволили более обоснованно подойти к оценке роли внутренней оболочки вен в возникновении и развитии варикозной болезни, так как строение внутренней поверхности сосуда в значительной степени позволяет судить об изменениях, происходящих в сосудистой стенке. По данным электронной микроскопии, внутренняя поверхность сосуда при варикозной болезни представляет собой не гладкостенный цилиндр, а сложное рельефное образование. Повреждение эндотелия вследствие хронического венозного стаза и гипоксии венозной стенки приводит к патологии гладкомышечных клеток и к дальнейшему развитию патологического процесса (И. А. Чалисов, 1988).
В патогенезе заболевания, возможно, имеет значение трансформация функции гладкомышечных клеток в условиях варикозной болезни. Эти клетки приобретают свойства фагоцитов, способных разрушать и поглощать некоторые коллагеновые волокна.
Клиническая классификация варикозной болезни. В зависимости от локализации выделяют варикозное расширение в бассейне большой подкожной вены, варикозное расширение в бассейне малой подкожной вены, варикозное расширение вен латеральной поверхности нижних конечностей и сочетанные поражения перечисленных выше областей. Различают следующие стадии расстройств венозного оттока (В. С. Савельев и соавт., 1972).
1. Компенсированная — расширение вен без клинических признаков нарушения кровообращения.
2. Субкомпенсированная — характеризуется появлением болей, проходящими отеками.
3. Декомпенсированная «А» — постоянная пастозность голеней, боли, отеки, выраженные трофические расстройства кожи (индурация, пигментация, экзема).
4. Декомпенсированная «Б» - при которой к вышеуказанным клиническим признакам присоединяются трофические язвы.
А. Н. Веденский (1978) выделяет следующие критерии клинической характеристики заболевания:
1. Форма (локализация морфо-функциональных изменений вен):
— глубокая (глубокие вены);
— поверхностная (подкожные вены);
— сочетанная.
2. Стадия:
0 — без расширения поверхности вен;
1 — без трофических расстройств;
2 — с трофическими изменениями;
3 — с наличием трофических язв.
3. Локализация: бедро, голень, стопа.
В дополнение к вышеперечисленным классификациям выделяют частные клинико-патологические варианты заболевания:
1. Варикозная болезнь с преобладанием высокого вено-венозного сброса. Эта форма заболевания возникает в результате сброса крови в поверхностную венозную систему через сафено-бедренный анастомоз или несостоятельные перфоранты, соединяющие большую подкожную и бедренную вены.
2. Варикозная болезнь с преобладанием низкого вено-венозного сброса. Под этой клинической формой подразумевается сброс крови из глубокой венозной системы в поверхностную на уровне голени через несостоятельные перфоранты или через устье малой подкожной вены.
3. Атипичные формы варикозной болезни: задняя и наружная поверхность бедра, область промежности и наружных половых органов. Выделение этих форм варикозной болезни целесообразно из практических соображений, так как диагностика и лечение их имеют определенные особенности и отличительные черты.
Клиника. Клинические проявления варикозной болезни изменяются в процессе ее развития и зависят от стадии заболевания.
У некоторых больных еще до появления расширения поверхностных вен возникают жалобы на повышенную утомляемость, тяжесть в ногах в конце рабочего дня, локальные болевые ощущения в каком-либо отделе голени. Чаше эти ощущения появляются в типичных зонах наибольшей локализации коммуникантных вен, где в дальнейшем возникает локальное расширение подкожных вен. Нередко возникновение внешних признаков заболевания в виде расширений вен предшествует появлению неприятных ощущений в этой области.
В стадии компенсации сколько-нибудь выраженных расстройств венозного оттока в конечности выявить не удается. В течение длительного времени варикозная болезнь может протекать бессимптомно. Что служит одной из причин позднего обращения больных за медицинской помощью.
Для стадии субкомпенсации характерны жалобы на непостоянные боли в области голени, преходящие отеки, возникающие при длительном стоянии и исчезающие в горизонтальном положении.
В стадии декомпенсации больные жалуются на постоянное ощущение тяжести, полноты в ногах, утомляемость, тупые боли. В горизонтальном положении, особенно во время сна, нередко возникают судороги в икроножных мышцах, сопровождающиеся кратковременными острыми болями. Появлению трофических расстройств часто предшествует мучительный кожный зуд, появляющийся по вечерам.
Начало заболевания проявляется в виде незначительного или умеренно выраженного варикозного расширения вен, которое возникает чаще в верхней трети голени, но может первично появляться в любых отделах одной или одновременно обеих нижних конечностей. Расширенные вены на ощупь мягкие, легко спадаются, кожные покровы над ними не изменены.
Примерно у 80 % пациентов наблюдаются расширения вен в бассейне большой подкожной вены и часто эти изменения начинаются в зоне какой-либо одной коммуникантной вены. Изолированные расширения вен в бассейне малой подкожной вены встречаются в 5—7 % наблюдений. Одновременные изменения в системах большой и малой подкожных вен наблюдаются у 20 % больных варикозной болезнью.
В стадии субкомпенсации появляются небольшие отеки или пастозность в области голеностопных суставов пораженных конечностей, которые, появляясь к вечеру, исчезают в течение ночи. Выраженность отека зависит от величины статической нагрузки на конечность.
Стадия декомпенсации характеризуется выраженным расширением вен и глобальным нарушением венозной гемодинамики в конечности, когда в ней депонируется большое количество крови, что может привести даже к эпизодам падения артериального давления и обморочным состояниям. Варикозно расширенные вены напряжены, тугоэластичной консистенции. Стенки крупных вен нередко склерозированны, интимно спаяны с кожей. При опорожнении таких узлов на поверхности кожи образуются углубления, что свидетельствует о перенесенном перифлебите.
По ходу расширенных вен появляется и прогрессирует пигментация кожных покровов, обусловленная повторными мелкими кровоизлияниями в кожу и образованием гемосидерина в этих местах. В зонах пигментации кожи развивается асептический целлюлит с последующим склерозом и уплотнением подкожной жировой клетчатки. В этих отделах, преимущественно на внутренней поверхности нижней трети голени, кожа не берется в складку, становится неподвижной, сухой и шероховатой. Помимо пигментации кожи возникает в различной мере выраженный цианоз или отдельные пятна синюшно-багрового цвета.
Функциональные неврологические нарушения проявляются в виде дисгидрозов. Ангидроз встречается чаше гипергидроза. Постоянный застой крови в дистальных отделах конечности, резкое повышение давления в венозной системе, склеротические изменения подкожной клетчатки, нарушения капиллярного кровообращения ведут к появлению трофических расстройств. Особенно часто трофические изменения в кожных покровах развиваются на передне-медиальной поверхности нижней трети голени, находящейся в особо неблагоприятных условиях крово- и лимфообращения. Очаги атрофии кожи, гемосидероза, дерматосклероза имеют тенденцию к распространению и порой циркулярно охватывают дистальную треть голени. В дальнейшем развивается сухая или мокнущая экзема, на фоне которой обычно формируются трофические язвы голени.
Диагностика. Нарушения венозной гемодинамики могут довольно надежно диагностироваться современными (клиническими, рентгенологическими, физиологическими, ралионуклидными, ультрасонографическими) методами исследования, позволяющими не только распознать, но и оценить их тяжесть. Обследование больного включает выполнение проб-тестов для получения необходимых сведений о функции венозной системы нижних конечностей.
Проба Броди—Троянова—Тренделенбурга. Для выполнения этой пробы необходимо в положении лежа поднять исследуемую конечность примерно на 45—60° для опорожнения варикозно расширенных поверхностных вен. После этого область впадения большой подкожной вены в бедренную прижимают пальцами или на верхнюю треть бедра накладывают мягкий резиновый жгут под давлением примерно 100 мм рт. ст.. после чего больной переходит в вертикальное положение. Подкожные вены сначала остаются в спавшемся состоянии, однако в течение 30 с постепенно наполняются кровью, поступающей с периферии. Если же тотчас после того, как больной встал на ноги, устранить сдавление большой подкожной вены на бедре, варикозно расширенные вены бедра и голени в течение нескольких секунд заполняются обратным током крови, что проявляется в виде бегущей пульсовой волны. Момент ретроградного заполнения поверхностной венозной системы можно определить и пальпаторно, так как над узлом иногда определяется характерное дрожание. Такой результат пробы свидетельствует о недостаточности клапана устья и аксиальных клапанов большой подкожной вены. При более углубленном обследовании используется 4 варианта оценки результатов пробы Броди—Троянова—Тренделенбурга.
Положительный результат пробы указывает на недостаточность клапанов большой подкожной вены при ее быстром ретроградном заполнении.
Отрицательный результат: поверхностные вены быстро (за 5—10с) заполняются до устранения сдавления большой подкожной вены в области овальной ямки, и наполнение их не увеличивается при устранении сдавления. У таких больных заполнение поверхностной венозной системы происходит из глубоких вен вследствие несостоятельности клапанов перфорантных вен.
Двойной положительный результат: поверхностные вены исследуемой конечности быстро заполняются до устранения сдавления большой подкожной вены в области овальной ямки, а после устранения сдавления напряжение стенок венозных узлов резко возрастает (сочетанная недостаточность клапанов перфорантных вен, клапанов устья и ствола большой подкожной вены).
Нулевой результат: вены заполняются медленно (в течение 30 с), и сдавление большой подкожной вены так же, как и устранение последнего, на степень и скорость этого наполнения влияния не оказывает (клапанная недостаточность поверхностных и перфорантных вен отсутствует).
Симптом Гакенбруха. При кашле происходит сокращение диафрагмы с некоторым уменьшением просвета нижней полой вены и резкое повышение внутрибрюшного давления, интракавального венозного давления, что при недостаточности клапанов быстро передается по общей и наружной подвздошной вене в бедренную, основной ствол большой подкожной вены и варикозный узел, в котором положенные пальцы ощущают явный толчок.
Проба Барроу— Шейниса. Исследуемый лежит на спине. После опорожнения подкожных вен путем поднятия обследуемой конечности на 40—60° в этом положении накладывают 3 жгута, сдавливающие только подкожные вены: в самом верхнем отделе бедра над овальной ямкой; над коленным суставом; под коленным суставом в верхней трети голени. Затем обследуемый переводится в вертикальное положение; быстрое набухание варикозных узлов на каком-либо отрезке конечности между жгутами указывает на наличие в этом участке коммуникантных вен с недостаточными клапанами.
Быстрое наполнение узлов голени может произойти только через коммуникантные вены с недостаточными клапанами в нижнем ее отделе. Точную локализацию этого перфоранта можно установить, перемешая самый нижний жгут книзу и повторяя пробу, пока не прекратится наполнение узлов дистальнее жгута.
Проба Пратта. Также позволяет установить наличие недостаточности клапанов коммуникантных вен и их уровень. В горизонтальном положении больного поднимают исследуемую конечность, энергичными поглаживаниями рукой от периферии к центру конечности опорожняют подкожные вены. Накладывают резиновый бинт от основания пальцев до паховой складки так туго, чтобы он полностью сдавил только подкожные вены. Затем над бинтом под овальной ямкой накладывается тонкий резиновый жгут для сдавления подкожной вены и исключения обратного тока крови по ней. Больной переходит в вертикальное положение, и исследующий начинает по одному витку медленно снимать сверху резиновый бинт, натягивая при этом бинт так, что-бы нижележащий виток продолжал сдавливать лежащие под ним вены. Как только между жгутом и бинтом открывается промежуток шириной в ладонь, под жгутом туго накладывается второй резиновый бинт, который постепенно обвивает конечность книзу по мере того, как виток за витком снимается первый эластичный бинт. При этом между бинтами должен оставаться промежуток 5—6 см. Как только по снятии витка первого бинта открывается наполненный и напряженный варикозный узел или такой же участок варикозной вены, то он сразу отмечается на коже (2 %-ной бриллиантовой зеленью или настойкой йода) как место впадения коммуникантной вены с недостаточными клапанами. Таким путем обследуется вся конечность.
Маршевая проба Дельбе—Пертеса. Служит для определения проходимости глубоких вен и выполняется следующим образом. В вертикальном положении больного при максимально наполненных поверхностных венах на верхнюю треть бедра накладывают резиновый жгут или манжетку сфигмоманометра давление в котором доводится до 50—60 мм рт. ст. После этого больному предлагается двигаться быстрым шагом в течение 5—10 мин. При хорошей проходимости глубоких вен, полноценности их клапанного аппарата и состоятельности клапанов перфорантных вен опорожнение поверхностных вен наступает в течение одной минуты. Если наполненные поверхностные вены после 5—10 мин интенсивной ходьбы не спадут, а наоборот, возникает еще более выраженное напряжение узлов и появляется ощущение распирающей боли, то это свидетельствует о непроходимости глубоких вен.
Однако следует подчеркнуть, что перечисленные выше функциональные пробы носят относительную информативность. Поэтому, несмотря на возрастающий интерес к неинвазивным методам исследования при варикозной болезни, флебография продолжает рассматриваться как ведущий способ диагностики характера заболевания, определения показаний к хирургическому вмешательству, оценки результатов оперативного лечения варикозной болезни и ее осложнений. Разработанные методики функциональной флебографии открыли новые возможности, а современные контрастные препараты практически устранили опасность осложнений.
Ретроградная флебография бедра и голени в вертикальном или наклонном положении больного позволяют выявить степень патологической дилатации поверхностных и глубоких вен. Устанавливается также наличие или отсутствие патологического кровотока по глубоким венам, место расположения и состояние клапанного аппарата.
В настоящее время определены следующие показания к флебографии у больных с заболеваниями вен нижних конечностей:
1. Уточнение локализации и состояния клапанов в глубоких и поверхностных венах.
2. Определение характера патологических изменений глубоких вен и степени их проходимости.
3. Выявление причин послеоперационных рецидивов варикозной болезни, а также признаков заболевания без наличия варикозного расширения поверхностных вен.
4. Проведение дифференциальной диагностики с посттромботической болезнью и лимфостазом.
5. Выявление венозной ангиодисплазии и атипичных форм варикозного расширения подкожных вен с наличием гемангиом.
Флебоманометрия также прочно вошла в повседневную практику и считается ценным диагностическим методом при флебопатологии нижних конечностей. Венозное давление является наиболее точным показателем. объективизирующим в определенной степени работу мышечно-венозной «помпы». В спокойной вертикальной позиции при любой форме хронической венозной недостаточности венозное давление в нижних конечностях не может быть выше должного гидростатического.
В настоящее время при изучении гемодинамики при варикозной болезни используется ряд новых неинвазивных методов (цветная и обычная допплерография, окклюзионная плетизмография, термография, полярография и другие), позволяющих получить довольно обширную информацию о функциональном состоянии варикозных вен, клапанах глубоких и перфорантных вен, оценить состояние кровотока в большой и малой подкожных венах.
Венозная окклюзионная плетизмография (ВОП) находит все более широкое применение благодаря большой информативностиполучаемых показателей (кровенаполнение вен и объемная скорость кровотока) на основе регистрации изменений объема конечности.
В последние годы открылись новые перспективы диагностики нарушенийвенозной гемодинамики в связи с появлением неинвазивных методов, позволяющих количественно оценить центральную гемодинамику и периферическое кровообращение. К их числу относится и интегральная реография тела(ИРГТ) по М. И. Тищенко (1971). Весьма информативным является способопределения дееспособности клапанного аппарата глубоких вен нижних конечностей, основанный на изменениях ударного объема (УО) при выполнении приема Вальсальвы (М.И.Лыткин и соавт., 1985). Применение этогонеинвазивного метода позволяет оценить состояние кровотока в венах нижнихконечностей, не прибегая в ряде случаев к флебографии, которая необходима лишь для определения места расположения несостоятельных клапанов. Увеличение УО при повышении внутрибрюшного давления возможно лишь прифункциональной состоятельности клапанного аппарата бедренных вен. Впротивном случае возникает выраженный ретроградный сброс крови в венозную систему нижних конечностей, что резко снижает венозный возврат ксердцу, и, следовательно, приводит к уменьшению УО.
Полноценность клапанов большой подкожной вены имеет меньшее значение, так как емкость ее бассейна в начальных стадиях развития заболеванияпри умеренном расширении поверхностных вен составляет всего лишь около10 % емкости венозной системы конечности, и при изолированном поражении клапанного аппарата в этой вене объем ретроградного сброса, видимо, сравнительно невелик и существенно не отражается на венозном возврате.
Дифференциальная диагностика. Признаки варикозной болезни обычно легкораспознаются, однако ее внешние симптомы встречаются при различных заболеваниях. Самые ранние стадии развития варикозной болезни сложны длядиагностики, так как отсутствует ее основной признак — расширение поверхностных вен. Тщательный анализ жалоб и анамнеза заболевания (чувство тяжести и умеренные боли в нижних конечностях, отеки, проходящие за период ночного отдыха), данных объективного и флебографического обследованияпозволяет установить правильный диагноз.
Расширение поверхностных вен встречается при венозных дисплазиях, множественных врожденных артерио-венозных свищах, как разновидностианомалии развития артерио-венозных анастомозов. Ангиодисплазии обычнопроявляются в раннем детском возрасте. Наличие артерио-венозных шунтовприводит к ускоренному росту конечности. Местная кожная температурабывает повышенной. На коже конечности и туловища часто имеются сосудистые пятна от розово-красного до багрово-синего цвета — это так называемыекапиллярные гемангиомы. Расширение подкожных вен при ангиодисплазияхпроисходит вследствие шунтирования артериальной крови в вены. Для проведения дифференциальной диагностики обычно не требуется специальныхметодов исследования.
Сложность распознавания посттромботической болезни заключается в том, что она часто развивается на фоне варикозной болезни, имеет яркие признаки нарушений венозного оттока. Диагностику облегчают анамнестическиеданные о перенесенном тромбозе глубоких вен. Для посттромботическойболезни характерны распространенные отеки нижних конечностей, индурация подкожной жировой клетчатки захватывает значительную площадь навнутренней и наружной поверхностях нижней половины голени. Односторонние тромбозы подвздошно-бедренной локализации распознаются по наличию расширенных вен в нижних отделах брюшной стенки, отеков всей конечности. Окончательный диагноз удается установить в основном при помощи флебографии.
Синдром нижней полой вены, обусловленный ее окклюзией, проявляетсяумеренной отечностью дистальных отделов нижних конечностей, расширением поверхностных вен, трофическими изменениями мягких тканей, какпри варикозной болезни в стадии декомпенсации. Характерным признакомсиндрома нижней полой вены является расширение подкожных вен переднейбрюшной стенки. Диагностические затруднения разрешает флебографиятаза.
Необходимость в дифференциальной диагностике варикозной болезни может возникнуть при бедренных грыжах, лимфаденитах, абсцессах, лимфедеме, облитерируюших атеросклеротических поражениях артерий, диабетических и гипертензионных язвах.
Нужно помнить также, что боли в нижних конечностях в сочетании с отеками могут быть при заболеваниях суставов, плоскостопии, периартритах, остеохондрозе позвоночника и других заболеваниях опорно-двигательногоаппарата, а потому требуется тщательное изучение причин их развития и формпроявления, с обязательным учетом сопутствующих заболеваний.
Консервативное лечение варикозной болезни. Консервативную терапию варикозной болезни не следует противопоставлять оперативным методам лечения.Многовековой ее опыт позволил определить наиболее рациональные принципы лечения таких больных.
Эластичная компрессия конечности с применением лечебных чулок илиэластичных бинтов обычно приносит облегчение пациентам. Она обеспечивает компрессию варикозно расширенных вен, повышает эффективность насосной функции мышц голени, замедляет процесс варикозного расширенияповерхностных вен, развития трофических изменений мягких тканей голении улучшает отток крови и лимфы. Эластические повязки можно рекомендовать в случаях, когда оперативное лечение противопоказано из-за общегосостояния больного, или осуществление его невозможно по другим причинам. Накладывать повязку или надевать чулки следует утром до вставания спостели, когда нет отечности. Бинтование начинается от основания пальцевстопы. Один тур бинта накладывается на предыдущий с таким расчетом чтобы он не менее чем наполовину покрывал его. Повязка должна полностьюзакрывать всю стопу и голень до коленного сустава.
Иногда эластическую повязку сочетают с местной локальной компрессиейтрофической язвы. Для этой цели на область язвы накладывается марлеваяповязка, поверх которой помешается резиновая губка и прижимается к области язвы при последующем наложении эластического бинта. Сочетание эластического бинтования стопы и голени с усиленной местной компрессиейобласти трофической язвы позволяет ускорить ее заживление.
В лечении трофических язв, развившихся вследствие варикозной болезни, цинкжелатиновая повязка является наиболее эффективным методом лечения. Такая повязка после одно- или многократного применения обеспечивает заживление не менее 90 % трофических язв.
Максимальное пребывание больного в постели с возвышенным положением конечности оказывает благоприятное влияние на заживление трофическойязвы. При возвышенном положении конечности в постели отсутствует патологический ретроградный кровоток, устраняется венозная гипертензия, исчезают отеки.
Метод склерозирующей терапии применяется при варикозном расширении поверхностных вен более 100 лет. В качестве склерозируюших средствиспользовали 15—20 %-ные растворы поваренной соли, 50—60 %-ные растворыглюкозы, 25—40 %-ные растворы салицилового натрия, а в последнее времяширокое распространение получили «варикоцид» (5 %-ный раствор морруатанатрия), 1 %-ный или 3 %-ный раствор тромбовара. 0.5, 1, 3 %-ный fibrovein. Большинство современных хирургов и флебологов отрицательно относятся к склерозируюшей терапии, как к самостоятельному методу лечения вследствие большого числа ранних рецидивов варикозного расширения вен и опасности распространения тромба на коммуникантные и глубокие вены конечности. Введение склеротических веществ противопоказано также при расположении варикозных узлов вблизи суставов. Применение этого метода допустимо как дополнение к хирургическому вмешательству для облитерациимелких варикозных узлов вне зоны операции.
Принципы оперативной коррекции нарушений венозного кровотока при варикозной болезни. Основные патогенетические принципы хирургического лечения варикозной болезни были определены еще в начале нашего века. Операция в виде удаления поверхностных патологически расширенных вен иперевязки несостоятельных перфорантных вен доступна каждому хирургу. Онаи производится во всех стационарах, однако, видимо, ни при одной хирургической патологии не совершается столько технических и тактических ошибок, как при оперативном лечении варикозной болезни.
Показания к операции и определение характера и объема хирургического вмешательства. Варикозная болезнь представляет собой патологию венозногокровообращения конечности, которая в той или иной степени может бытьустранена лишь хирургическим методом. Показания к оперативным вмешательствам по поводу варикозной болезни должны устанавливаться до развития тяжелых осложнений (трофические язвы, тромбофлебит и другие), однако не ранее 3-х лет после появления первых симптомов заболевания. Этатенденция основывается на неизбежном прогрессировании венозной гипертензии и возможности ранней диагностики характера и степени нарушениявенозного кровотока. Целью операции в этих случаях является нормализациякровотока по глубоким венам. Помимо этого оперативное пособие должно включать:
1. Устранение вено-венозных сбросов на всех уровнях венозной системы конечности.
2. Удаление варикозно расширенных вен на бедре, голени и стопе.
3. Коррекцию клапанной недостаточности глубоких вен.
4. Устранение патологического кровотока из глубоких вен голени в вены стопы.
5. Восстановление или улучшение функции «мышечных насосов» и других механизмов венозного возврата.
Соблюдение этих принципов с индивидуализацией не только объема, но и методов коррекции нарушений венозной гемодинамики — основное условие успеха оперативного лечения.
Для коррекции венозного кровотока необходимо разобщение патологических связей поверхностных и глубоких вен на голени. Интраоперационные локальные флебограммы в этой ситуации являются руководством к выбору разрезов и объема оперативного вмешательства. Особенно большое число несостоятельных перфорантных вен выявляется в нижней половине голени. Обычно эти эктазии вен обусловлены патологическим кровотоком из перфорантных вен голени и вен стопы. После удаления большой и малой подкожных вен наступает затруднение оттока крови от стопы и расширение ее поверхностных вен.
Таким образом, выявление и разобщение патологических связей глубоких и поверхностных вен голени должно сочетаться с вмешательством на поверхностных и перфорантных венах стопы.
При выраженной недостаточности коммуникантных вен и трофических изменениях кожи голени для устранения патологического кровотока в зоне трофических расстройств показано применение обтурации заднеберцовых вен. Одновременно с обтурацией происходит и дистанционная окклюзия устий перфорантных вен в зоне трофических изменений мягких тканей внутренней поверхности голени. Этот вид оперативного вмешательства применяется, как правило, в сочетании с другими вмешательствами на поверхностных и глубоких венах нижних конечностей, включая надфасциальную перевязку перфорантных вен в верхней половине голени (А. Н. Веденский).
Анализ обширной литературы и опыта клиники позволяет конкретизировать показания к оперативному лечению варикозной болезни:
1. Патологическое расширение подкожных вен.
2. Варикозное расширение подкожных вен, сочетающееся с повышенной утомляемостью конечностей, пастозностью или отечностью ее дистальных отделов.
3. Признаки нарушения оттока крови: ощущение тяжести, отечность, повышенная утомляемость нижней конечности без наличия варикозного расширения поверхностных вен.
4. Признаки нарастающих трофических изменений мягких тканей на внутренней поверхности голени, не поддающиеся консервативной терапии независимо от наличия или отсутствия варикозного расширения подкожных вен.
5. Острый тромбофлебит варикозно расширенных вен независимо от их локализации.
Наряду с показаниями к операции по поводу варикозной болезни, необходимо оценить и противопоказания к хирургическому лечению, которые могут быть общими и местными. К противопоказаниям общего характера относятся: состояние после перенесенного инфаркта миокарда или инсульта, поздние стадии гипертонической болезни, ИБС и др. Эти противопоказания могут быть и относительными, а поэтому требуют индивидуальной оценки. Пожилой возраст больных является относительным противопоказанием, но он должен учитываться при определении объема и характера операции. Местными противопоказаниями являются гнилостно-некротические трофические язвы, распространенная экзема, пиодермия, рожистое воспаление и др.
Операции на поверхностных и перфорантных венах. У большинства больных операции в связи с варикозным расширением поверхностных вен включают различные варианты флебэктомии по методике Троянова—Тренделенбурга, Бэбкока, Нарата и др. с лигированием и прошиванием вен в различных модификациях.
Как правило, оперативное вмешательство начинается с обследования сафенобедренного соустья, где нередко имеются выраженные конгломераты варикозно расширенных вен. Если не предполагается экстравазальная коррекция относительной несостоятельности клапанов глубоких вен, производится небольшой разрез параллельно и несколько выше паховой складки кожи. Затем обследуется сафенобедренное соустье, производится перевязка и удаление БПВ у места впадения ее в бедренную вену и всех венозных ветвей, впадающих в нее на этом уровне. Затем из отдельного косо-продольного разреза на бедре иссекаются конгломераты расширенных вен, и зондом удаляются фрагменты или ствол БПВ по методу Бэбкока. Удаляются также варикозно расширенные притоки магистральных вен на голени и стопе в сочетании с перевязкой несостоятельных коммуникантных вен.
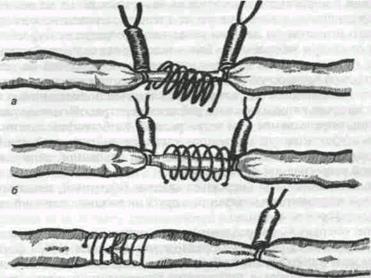

Техника экстравазальной коррекции относительно несостоятельных венозных
клапанов (А. Н. Веденский):
а — надевание спирали;
б — спираль надета;
в — спираль смещена на область клапана;
г — фиксация спирали к венозной стенке.
Экстравазальная коррекция клапанов глубоких вен. Оперативные вмешательства на глубоких венах патогенетически обоснованы, так как достигается восстановление функций клапанного аппарата и нормализация оттока крови.
Для коррекции относительно несостоятельных венозных клапанов предложено много методов, но в настоящее время наиболее широкое применение получили экстравазальные корректоры венозных клапанов, разработанные и предложенные А. Н. Веденским. Они представляют собой лавсановые спирали различного диаметра, обеспечивающие каркасность, предотвращающие возможность расширения вены или ее экстравазальное сдавленно.
Показания к коррекции относительно несостоятельных клапанов бедра и голени определяются в зависимости от степени патологического рефлюкса контрастного вещества по данным раздельной ретроградной флебографии и не зависят от стадии заболевания. Более того, в ряде случаев экстравазальная коррекция выполняется из профилактических соображений на остальном клапане большой подкожной вены при начальных признаках эктазии поверхностных вен. Показанием для коррекции клапанов подколенной и берцовых вен служит наличие патологического рефлюкса контрастного вещества до середины голени, определяемое при ретроградной флебографии голени.
Степень эффективности коррекции клапанов подколенной или берцовых вен определяется таким же образом, как и на бедренной вене с помощью контрольной ретроградной флебографии.
Обычно экстравазальная коррекция клапана бедренной, подколенной или берцовых вен проводится в сочетании с другими видами операций на поверхностных и перфорантных венах.
В группе операций, направленных на улучшение функции клапанного аппарата, заслуживает внимание предложение Psathakis (1965) формировать мышечный жом в подколенной области. Эта операция создания искусственного клапана заключается в проведении пересеченного сухожилия нежной мышцы бедра между подколенной веной и артерией с последующим подшиванием конца его к двуглавой мышце. Сокращение нежной и портняжной мышц во время ходьбы создает своеобразный функциональный барьер, задерживающий обратный ток крови по вене.
Обтурация заднеберцовых вен. Одними из наиболее тяжелых проявлений варикозной болезни являются трофические изменения мягких тканей на внутренней поверхности нижней трети голени. Эти изменения проявляются в виде жировых некрозов подкожной клетчатки, индуративных целлюлитов. дисколории кожи или ее гиперпигментации, белой атрофии кожи, индурации или фиброзного перерождения подкожной жировой клетчатки, трофических язв.
Опыт применения субфасциальной перевязки перфорантных вен и резекции заднеберцовых вен при трофических изменениях мягких тканей голени позволил предложить альтернативное решение: применить окклюзию заднеберцовых вен, предложенную А. Н. Веденским (1988). Это малотравматичное и выгодное в косметическом отношении оперативное вмешательство позволяет одновременно решать обе задачи: прервать патологический ретроградный кровоток по надлодыжечным перфорантным венам в зоне трофических изменений мягких тканей и устранить ретроградный кровоток по заднеберцовым венам в глубокие вены стопы. Анализ наших наблюдений показал, что в таких ситуациях это не альтернативная, а оптимальная операция.
Лечебно-профилактические мероприятия в послеоперационном периоде у больных с варикозной болезнью можно разделить на общие и частные. Мероприятия общего характера заключаются в ранней двигательной активности больных и включают меры физического воздействия или ускорения оттока крови и активацию кровообращения. С первых часов после операции больному рекомендуют поворачиваться в постели, сгибать ноги, производить движения в голеностопных суставах. Простое приподнимание ножного конца кровати на 8—10 см значительно улучшает венозную гемодинамику. Возвышенное положение конечности в сочетании с эластическим бинтованием позволяет при активных движениях улучшить деятельность «мышечного насоса», способствует снижению венозной гипертензии, улучшает отток лимфы. На следующий день после операции больные начинают садиться в постели. Разрешается дозированная ходьба, выполняется первая перевязка с наложением эластического бинта на обе конечности от кончиков пальцев до коленных суставов. После перевязки больные начинают ходить по палате, но обязательно с забинтованной эластическим бинтом конечностью. Ношение эластического бинта необходимо на срок не менее 2-х месяцев после выписки из стационара. Активный двигательный режим в раннем послеоперационном периоде и дозированная ходьба с первых суток после операции создают оптимальные условия для профилактики замедления венозного оттока крови и послеоперационных тромбозов. С целью профилактики тромбообразования в послеоперационном периоде применяются различные дезагрегантные препараты (аспирин, трентал, курантил) в обычных дозировках.