
Главная страница Случайная страница
КАТЕГОРИИ:
АвтомобилиАстрономияБиологияГеографияДом и садДругие языкиДругоеИнформатикаИсторияКультураЛитератураЛогикаМатематикаМедицинаМеталлургияМеханикаОбразованиеОхрана трудаПедагогикаПолитикаПравоПсихологияРелигияРиторикаСоциологияСпортСтроительствоТехнологияТуризмФизикаФилософияФинансыХимияЧерчениеЭкологияЭкономикаЭлектроника
В Российской Федерации до 2020 г.
|
|
Эффективное функционирование системы здравоохранения определяется основными системообразующими факторами:
- совершенствованием организационной системы, позволяющей обеспечить формирование здорового образа жизни и оказание качественной бесплатной медицинской помощи всем гражданам Российской Федерации (в рамках государственных гарантий);
- развитием инфраструктуры и ресурсного обеспечения здравоохранения, включающего финансовое, материально-техническое и технологическое оснащение лечебно-профилактических учреждений на основе инновационных подходов и принципа стандартизации;
- наличием достаточного количества подготовленных медицинских кадров, способных решать задачи, поставленные перед здравоохранением Российской Федерации.
По состоянию на 1 октября 2008 года численность постоянного населения Российской Федерации составила 141, 9 млн. человек, что на 116, 6 тысяч человек меньше, чем на соответствующую дату 2007 года.
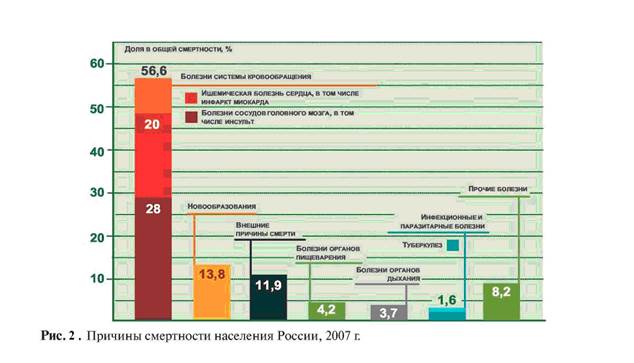
|
В последние 16 лет заболеваемость населения Российской Федерации постоянно растет, что связано, с одной стороны, с ростом доли пожилого населения и с более эффективной выявляемостью заболеваний с помощью новых методов диагностики, с другой стороны, с неэффективностью системы профилактики и предотвращения заболеваний.
Законодательством Российской Федерации установлен страховой принцип финансирования медицинской помощи. В 1993 году в дополнение к бюджетной системе здравоохранения была создана система обязательного медицинского страхования (ОМС), в результате в России сложилась бюджетно-страховая модель финансирования государственной системы здравоохранения.
С 1998 года Правительством Российской Федерации ежегодно принимается Программа государственных гарантий оказания гражданам Российской Федерации бесплатной медицинской помощи, обеспечиваемая за счет средств бюджетной системы Российской Федерации.
Начиная с 2005 года, Правительством Российской Федерации ежегодно утверждаются нормативы финансового обеспечения медицинской помощи на одного жителя (подушевые финансовые нормативы).
Расходы на оказание бесплатной медицинской помощи из государственных источников финансирования в 2007 году составили 897, 3 млрд. руб. и возросли в текущих ценах в 3, 8 раза по сравнению с 2001 годом. Программа обеспечивалась в отчетном году за счет федерального бюджета, бюджетов субъектов Российской Федерации и местных бюджетов (63, 4 %) и средств системы ОМС (36, 6 %).
Необходимо отметить постоянное снижение доли ОМС в финансовом обеспечении программы государственных гарантий, при этом страхование неработающего населения осуществлялось в отсутствии единых принципов формирования страховых платежей, а остальные источники формирования системы ОМС носили налоговый, а не страховой характер. Это произошло за счет увеличения бюджетного финансирования в рамках приоритетного национального проекта в сфере здравоохранения.
В 2007 году стоимость базовой программы обязательного медицинского страхования составляла 328, 2 млрд. рублей. Эти расходы включали статьи на заработную плату с начислениями, медикаменты, мягкий инвентарь, продукты питания, расходные материалы. Субъектами Российской Федерации и муниципальными образованиями напрямую осуществлялось финансовое обеспечение деятельности бюджетных учреждений в размере 361, 9 млрд. рублей. При этом из указанных 361, 9 млрд. рублей, 187, 2 млрд. рублей – ассигнования, подлежащие передаче через систему ОМС, поскольку осуществляются по тем же статьям, которые входят в тарифы ОМС. Кроме того, 111, 8 млрд. рублей были направлены субъектами Российской Федерации и муниципальными образованиями на оплату коммунальных и прочих услуг, содержание имущества, приобретение основных средств.
Анализ финансовых показателей реализации территориальных программ государственных гарантий в 2007 году позволил установить их дефицит в 60 субъектах Российской Федерации, который составил 65, 4 млрд. рублей.
Средства системы ОМС доводятся до лечебных учреждений через частные страховые организации (СМО), которые никак не заинтересованы в повышении качества медицинской помощи застрахованным и снижении издержек на ее оказание.
Дополнительным каналом поступления средств в лечебно-профилактические учреждения (ЛПУ) являются платные медицинские услуги и программы ДМС. Наличие этих источников, с одной стороны, позволяет ЛПУ (в условиях недофинансирования) получить дополнительные средства для зарплаты сотрудников и текущего содержания ЛПУ, но, с другой стороны (в отсутствии жесткой регламентации этих услуг), приводит к снижению доступности и качества медицинской помощи населению, обслуживаемому по программе государственных гарантий.
Основными проблемами реализации государственных гарантий оказания гражданам Российской Федерации бесплатной медицинской помощи в Российской Федерации являются:
1. недостаточное финансовое обеспечение прав граждан Российской Федерации на бесплатную медицинскую помощь, сильная дифференциация среди субъектов Российской Федерации в части реализации территориальных программ государственных гарантий бесплатной медицинской помощи;
2. раздробленность источников финансирования медицинской помощи, не позволяющая внедрить в полном объеме систему обязательного медицинского страхования.
Система организации медицинской помощи населению
С первой половины ХХ века по настоящее время в России реализуется двухуровневый принцип построения системы медицинской помощи населению, представленный самодостаточными и мало интегрированными между собой структурами: амбулаторно-поликлинической, скорой и стационарной.
В настоящее время медицинская помощь населению Российской Федерации оказывается в 9 620 учреждениях здравоохранения, в том числе в 5 285 больницах, 1 152 диспансерах, 2 350 самостоятельных амбулаторно-поликлинических учреждениях, 833 самостоятельных стоматологических поликлиниках.
Первичная медико-санитарная помощь — совокупность медико-социальных и санитарно-гигиенических мероприятий, обеспечивающих оздоровление, профилактику неинфекционных и инфекционных заболеваний, лечение и реабилитацию населения. Первичная медико-санитарная помощь представляет первый этап непрерывного процесса охраны здоровья населения, что диктует необходимость ее максимального приближения к месту жительства и работы людей. Основным принципом ее организации является территориально-участковый.
Несовершенства в работе амбулаторно-поликлинического звена здравоохранения, в частности, отсутствие системы патронажа и неэффективное наблюдение за больными с хронической патологией привели к тому, что скорая медицинская помощь является самым распространенным видом оказания внегоспитальной медицинской помощи населению страны, взяв на себя часть функций амбулаторно-поликлинического звена.
В настоящее время в Российской Федерации скорую медицинскую помощь (далее – СМП) обеспечивают 3 268 станций и отделений, укомплектованные общепрофильными (12 603, 31, 4% от общего количества бригад), специализированными (2 987; 7, 5%), фельдшерскими (22 765; 56, 8%) бригадами и бригадами интенсивной терапии (1 741; 4, 3%). В течение 2007 года выполнено свыше 48822 тыс. выездов к больным, при этом госпитализировано только 9199 тыс. человек, то есть только каждый 5–6-й вызов заканчивался госпитализацией в стационар.
Таким образом, низкая эффективность профилактической работы первичного звена медицинской помощи, отсутствие системы амбулаторного долечивания и патронажа, а также несовершенство организации работы скорой медицинской помощи привели к тому, что стационарная помощь выступает в качестве основного уровня в системе охраны здоровья населения. При этом, по сути, стационарная медицинская помощь необходима лишь при заболеваниях, требующих комплексного подхода к диагностике и лечению, применения сложных методов обследования и лечения с использованием современной медицинской техники, оперативных вмешательств, постоянного круглосуточного врачебного наблюдения и интенсивного ухода.
По данным работы стационаров муниципального, субъектового и федерального подчинения, среднегодовая занятость койки в 2007 году составила 318 дней, средняя длительность пребывания больного в стационаре 13, 2 дня.
В системе здравоохранения в 2007 г. работало 616, 4 тыс. врачей и 1 349, 3 тыс. среднего медицинского персонала (в 2004 – 607, 1 тыс. и 1 367, 6 тыс.; в 2006 г. – 607, 7 тыс. и 1 351, 2 тыс. соответственно). Обеспеченность врачами на 10 тыс. населения составила 43, 3 (2004 – 42, 4; 2006 г. – 43, 0), средним медицинским персоналом – 94, 9 (2004 г. – 95, 6; 2006 г. – 95, 0). Соотношение врачей и среднего медицинского персонала составляет 1: 2, 2.
Несмотря на то, что врачей в Российской Федерации больше на душу населения, чем, в среднем, в развитых странах, качество медицинской помощи и показатели здоровья населения в нашей стране значительно хуже, что свидетельствует о низкой эффективности отечественной системы медицинской помощи, недостаточной квалификации врачей и слабой мотивации их к профессиональному совершенствованию.
Лекарственное обеспечение граждан в амбулаторных условиях
В настоящее время в Российской Федерации существует три модели обеспечения граждан лекарственными средствами: дополнительное лекарственное обеспечение льготных категорий граждан в рамках набора социальных услуг, предусмотренного Федеральным законом от 17.07.1999 г. № 178-ФЗ «О государственной социальной помощи» и лекарственное обеспечение отдельных групп населения бесплатно или со скидкой по рецептам врача в соответствии с постановлением Правительства Российской Федерации от 30.07.1994 г. № 890, а также обеспечение дорогостоящими лекарственными средствами больных гемофилией, муковисцидозом, гипофизарным нанизмом, болезнью Гоше, миелолейкозом, рассеянным склерозом, а также после трансплантации органов и тканей.
Система дополнительного лекарственного обеспечения в рамках набора социальных услуг функционирует с 2005 года. В рамках указанной системы осуществляются закупки лекарственных средств по процедурам закупок товаров, работ и услуг для государственных (муниципальных) нужд.
С 2005 по 2007 год закупки осуществлялись Федеральным фондом обязательного медицинского страхования за счет средств, передаваемых из федерального бюджета, в 2008 году – органами государственной власти субъектов Российской Федерации за счет субвенций, передаваемых в территориальные фонды обязательного медицинского страхования, а в 2009 году будут переданы субвенциями из федерального бюджета в бюджеты субъектов Российской Федерации
В 2005 году на дополнительное лекарственное обеспечение было запланировано 50, 8 млрд. рублей, фактические расходы составили 48, 3 млрд. рублей. При этом, ограниченное использование финансовых средств было вызвано во первых сохранением солидарного принципа, а во вторых адаптацией врачей и пациентов к новой системе лекарственного обеспечения.
В 2006 году произошел законодательный отказ существенной части льготников от получения набора социальных услуг, и в системе дополнительного лекарственного обеспечения остались только граждане, нуждающиеся в регулярном приеме лекарственных средств. Кроме того, был существенно расширен список лекарственных средств. Фактические расходы составили 74, 7 млрд. рублей при запланированных 34 млрд. рублей.
Кроме того, в 2005 и 2006 годах не было единой автоматизированной системы учета назначения и выписки лекарственных средств, что явилось причиной низкого уровня контроля.
В 2007 году численность граждан, оставивших право на дополнительное лекарственное обеспечение практически не изменилась, запланированы были средства в сумме 34, 9 млрд. рублей, но расходы сократились на 30 процентов и составили 50, 7 млрд. рублей. Снижение расходов обусловлено установлениями ограничений на выписку препаратов, а также появлением централизованной автоматизированной системы.
В 2008 году планируемые расходы на реализацию прав граждан льготных категорий на дополнительное лекарственное обеспечение составили 30, 1 млрд. рублей. При этом, из системы дополнительного лекарственного обеспечения были выведены дорогостоящие препараты для лечения больных гемофилией, муковисцидозом, гипофизарным нанизмом, болезнью Гоше, миелолейкозом, рассеянным склерозом, а также после трансплантации органов и тканей. На закупку этих препаратов были выделены средства в сумме 33 млрд. рублей.
Кроме того, на осуществление отдельных полномочий в области лекарственного обеспечения в 2008 году субъектам Российской Федерации было дополнительно выделено 10 млрд. рублей.
В целом, существующая система льготного обеспечения граждан лекарственными средствами в амбулаторных условиях подлежит изменению по следующим причинам:
- система не позволяет эффективно планировать и контролировать уровень затрат – подушевой норматив ДЛО не основан на анализе потребностей, а сформирован исходя из установленной ежемесячной денежной выплаты;
- модель ДЛО с использованием процедур закупок для государственных нужд не гарантирует бесперебойное обслуживание льготных рецептов надлежащего ассортимента;
- основным сдерживающим механизмом является ограничительный перечень, однако его формирование не основано на анализе клинической и экономической эффективности;
- отсутствуют участники, экономически мотивированные в эффективном расходовании бюджетных средств.
Гарантированное обеспечение населения Российской Федерации качественной медицинской помощью
Качественная медицинская помощь основана на применении современных технологий организации и оказания диагностических, лечебных, реабилитационных и профилактических услуг, эффективность и безопасность которых (при конкретных заболеваниях или патологических состояниях) подтверждена в соответствии с принципами доказательной медицины.
Гарантированное обеспечение каждого гражданина Российской Федерации качественной медицинской помощью должно обеспечиваться следующими мероприятиями:
1. конкретизация государственных гарантий оказания бесплатной медицинской помощи;
2. стандартизация медицинской помощи;
3. организация медицинской помощи;
4. обеспечение лекарственными средствами граждан в амбулаторных условиях;
5. осуществление единой кадровой политики;
6. инновационное развитие здравоохранения;
7. модернизация системы финансового обеспечения оказания медицинской помощи;
8. информатизация здравоохранения.
Конкретизация государственных гарантий оказания бесплатной медицинской помощи
Государственные гарантии оказания гражданам Российской Федерации бесплатной медицинской помощи должны быть законодательно определены, включая:
· источники финансового обеспечения государственных гарантий оказания гражданам Российской Федерации бесплатной медицинской помощи;
· объем государственных гарантий оказания гражданам Российской Федерации бесплатной медицинской помощи в части видов, порядка и условий оказания медицинской помощи;
· порядок оценки эффективности исполнения государственных гарантий бесплатной медицинской помощи;
· ответственность за неисполнение показателей государственных гарантий бесплатной медицинской помощи;
· порядок разработки нормативных актов, конкретизирующих установленный законодательством Российской Федерации объем государственных гарантий бесплатной медицинской помощи.
В соответствии с положениями законодательства Российской Федерации Правительство Российской Федерации должно принимать Программу государственных гарантий на три года, содержащую:
· минимальный размер подушевого норматива финансового обеспечения государственных гарантий оказания бесплатной медицинской помощи;
· нормативы финансовых затрат на единицу объема медицинской помощи;
· подушевые нормативы объемов медицинской помощи по видам;
· минимальные значения критериев оценки качества и доступности медицинской помощи.
На основании утвержденной Правительством Российской Федерации ПГГ, субъекты Российской Федерации принимают территориальные программы государственных гарантий, в зависимости от финансовой обеспеченности, устанавливая собственные финансовые нормативы (не ниже установленных Правительством Российской Федерации), а также включая при необходимости дополнительные виды медицинской помощи.
Одним из основных факторов создания системы качественной и доступной медицинской помощи является наличие единых для всей территории Российской Федерации порядков и стандартов оказания медицинской помощи при наиболее распространенных и социально-значимых заболеваниях и патологических состояниях.
Стандарты медицинской помощи разрабатываются в соответствии с показателями Программы государственных гарантий, и их выполнение гарантируется гражданам на всей территории Российской Федерации.
Создание стандартов медицинской помощи позволит рассчитать реальную стоимость медицинских услуг в каждом субъекте Российской Федерации, определить затраты на реализацию государственных и территориальных программ медицинской помощи населению, рассчитать необходимое лекарственное обеспечение этих программ (список жизненно необходимых и важнейших лекарственных средств), обосновать подушевые нормативы финансирования и оптимизировать варианты проведения реструктуризации сети учреждений здравоохранения.
Организация медицинской помощи
В целях обеспечения качества и доступности медицинской помощи необходимо создание организационной системы, предусматривающей: максимально быструю доставку пациента в лечебно-профилактическое учреждение, оснащенное лечебно-диагностическим оборудованием, укомплектованное подготовленными медицинскими кадрами и обеспеченное необходимыми лекарственными препаратами и изделиями медицинского назначения согласно соответствующим стандартам;
· при необходимости, поэтапное продолжение лечения в других медицинских учреждениях (преемственные долечивание и реабилитация, вторичная профилактика, санаторно-курортное восстановительное лечение) или на дому, в соответствии с порядком оказания медицинской помощи при конкретном заболевании или состоянии, до достижения наилучшего результата (выздоровление, функциональное восстановление).
Для создания системы оказания медицинской помощи, удовлетворяющей указанным критериям необходимо:
· создание правовых и экономических условий для формирования саморегулируемой системы оказания медицинской помощи населению, обеспечивающей мотивированную эффективную работу медицинских служб каждого уровня, преемственность их действий на всех этапах лечения для достижения наилучшего результата;
· развитие первичной медико-санитарной помощи, в том числе уменьшение количество прикрепленного взрослого населения до 1, 2 – 1, 5 тыс. человек, детского – до 600–800 детей и подростков на 1 участок с уменьшением нагрузки на одного участкового врача, придание приоритета профилактической работе, усиление патронажной и реабилитационной функции, внедрение системы «стационаров на дому», обеспечиваемых мобильными специально оснащенными патронажными бригадами, дооснащение учреждений, совершенствование и расширение стационар-замещающих медицинских технологий;
· совершенствование работы скорой медицинской помощи, в том числе оптимизация маршрутов доставки больных в стационар в зависимости от вида патологии, тяжести состояния больного, внедрение целевых показателей работы скорой медицинской помощи (время приезда на вызов, время транспортировки в стационар, догоспитальная летальность), внедрение порядков оказания медицинской помощи в части догоспитального ведения больных с разными видами патологии;
· оптимизацию работы учреждений стационарного уровня в части установления целевых показателей работы учреждений, отражающих не только виды и объемы оказанной медицинской помощи, но и ее качество, внедрения этапности медицинской помощи и разработанных маршрутов транспортировки больных на основе рационального распределения функциональных обязанностей стационаров (муниципальные (городские и районные) – для оказания первичной помощи при неотложных состояниях; субъектовые межрайонные – для оказания специализированной помощи, в том числе при неотложных состояниях и состояниях, требующих восстановительного лечения и реабилитации; субъектовые и федеральные – для оказания специализированной, в том числе высокотехнологичной, помощи), развития специализированных учреждений для оказания диагностической и лечебной помощи больным с онкологическими заболеваниями, создания в каждом стационаре службы маршрутизации, ответственной за организацию долечивания и реабилитации выписывающихся больных, а также расширения объемов и внедрение и новых видов высокотехнологичной помощи, в том числе при неотложных состояниях;
· развитие патронажно-реабилитационной медицинской помощи, включающее создание сети учреждений (отделений) восстановительного лечения (долечивания), реабилитации, медицинского ухода, в том числе за счет перепрофилизации работающих стационаров и санаторно-курортных учреждений, расширения сети дневных стационаров, создание системы целевых показателей работы учреждений патронажно-реабилитационного уровня, отражающих качество медицинской помощи (степень восстановления нарушенных функций, показатели первичной инвалидности и утяжеления инвалидности), внедрение высокотехнологичных реабилитационных технологий;
· разработку и внедрение системы управления качеством медицинской помощи на основе порядков и стандартов ее оказания, в том числе осуществление аудита медицинской помощи на основе аудита лечебного процесса в соответствии с индикаторами качества и технологических отклонений;
· унификацию оснащения медицинских организаций оборудованием в соответствии со стандартами и порядками оказания медицинской помощи;
· расширение хозяйственной самостоятельности учреждений здравоохранения, а также повышение их ответственности за экономические результаты своей деятельности в том числе с изменением организационно-правовых форм на основе единой системы критериев.
Создание системы «внегоспитальной лечебной помощи, патронажа и реабилитации» будет происходить путем ее организационного выделения из первичной медико-санитарной и специализированной медицинской помощи.