
Главная страница Случайная страница
КАТЕГОРИИ:
АвтомобилиАстрономияБиологияГеографияДом и садДругие языкиДругоеИнформатикаИсторияКультураЛитератураЛогикаМатематикаМедицинаМеталлургияМеханикаОбразованиеОхрана трудаПедагогикаПолитикаПравоПсихологияРелигияРиторикаСоциологияСпортСтроительствоТехнологияТуризмФизикаФилософияФинансыХимияЧерчениеЭкологияЭкономикаЭлектроника
Современные раневые повязки
|
|
| Виды повязок | Показания к использованию | Функциональные свойства | Примеры |
| Пленки | Первично закрытые раны | Непроницаемы для воды и бактерий, проницаемы для паров воды, обеспечивают влажную среду для эпителизации, повторяют форму поверхности кожи | Оп-сайт, Космопор, Гидрофилм, Тегадерм, Блистерфилм |
| Гидрогели | Раны с минимальной экссудацией | Создают влажную среду, плохо поглощают и очищают, уменьшают боли, не прилипают к ранам | Гидросорб, Супрасорб - С, Вигилон, Эластогель, Интрасайт гель, Спан гель, Ну-гель, Каррингтон-гель |
| Гидроколлоиды | Раны со средней экссудацией | Абсорбируют жидкость, очищают рану, стимулируют грануляции и эпителизацию, хорошо держатся без прилипания к ране | Гидроколл, Супрасорб -Н, Дуодерм, Рестор, Интрасайт |
| Атравматические сетчатые повязки | Хорошо проницаемы, легко моделируются на ранах сложной конфигурации, не прилипают к ране, защищают грануляции, но требуют вторичного покрытия | Воскопран, Атрауман Ад, Бранолинд - Н, Гразолинд, Адаптик, Инадин | |
| Суперпоглотители | Раны с выраженной экссудацией | Абсорбируют жидкость, способствуют быстрому очищению раны, стимулируют процессы пролиферации, обладают низкой адгезией | ТендерВет |
| Губчатые повязки | Абсорбируют жидкость, стимулируют грануляции, способствуют профилактике мацерации кожи | ПемаФом, Сюспур-дерм, Алливин, Тиелле | |
| Альгинатные повязки | Необратимо связывают жидкость, очищают раны, способствуют дренированию и гемостазу, стимулируют грануляции | Сорбалгон, Супрасорб А, Сильверсель |
Патология заживления ран
Различают два вида расстройств раневого заживления:
1. Чрезмерная репарация с образованием гипертрофического рубца и келоида.
2. Несостоятельность процессов заживления раны.
Они могут быть обусловлены как системными факторами, так и локальными причинами. Торможение раневого заживления, обусловленное системными факторами, наблюдается при уремии, печеночной недостаточности и желтухе, синдроме Маrfan и другой патологии. Расстройства фазы воспаления могут быть связаны с патологией системы комплемента, изменениями хемотаксиса, стероидиндуцированными нарушениями и сахарным диабетом. Особенно выраженно фаза воспаления тормозится при назначении пациентам противовоспалительных стероидов. Системное применение витамина А восстанавливает функциональную активность макрофагов. Нарушение функции лейкоцитов возможно при нутритивной недостаточности, проведении химиотерапии и супрессивной терапии заболеваний крови. Расстройства фазы регенерации наблюдаются при дефиците в организме витамина С (цинга), белка, гипоксии тканей, а также расстройстве полимеризации коллагена.
Чрезмерная репарация раневого заживления проявляется гипертрофическим рубцеванием и келоидообразованием, при которых отмечается чрезмерное отложение или гиперпродукция коллагена, протеогликанов и фибронектина. Они вызваны выраженным и длительным воспалением в ране. Гипертрофический рубец характеризуется увеличением размеров рубцовой ткани, зудом и отечностью. В отличие от келоидных рубцов они не распространяются за пределы раневых краев и не проникают в здоровую кожу. В настоящее время образование гипертрофических рубцов объясняют снижением количества протеиногликана декорина, являющегося антагонистом ТОР-Р в интрацеллюлярном матриксе. Тучные клетки инициируют чрезмерное образование коллагена вследствие секреции гистамина, способствующего вазодилатации и поступлению протеинов плазмы в экстрацеллюлярное пространство. Фибробласты келоида не поддаются регуляции генов, необходимой для апоптоза, что приводит к увеличению длительности жизни клеток и чрезмерному формированию матрикса в течение патологического раневого заживления.
Локальные факторы патологии раневого заживления обусловлены особенностями регионального кровотока, ишемией, травмой тканей, денервацией и наличием инфекции.
Первичная хирургическая обработка ран
при повреждениях конечностей
Перед ПХО раны необходимо произвести туалет операционного поля (сбрить волосяной покров, обработать растворами антисептиков, ограничить стерильными салфетками, простынями). Под местной анестезией или наркозом проводят ревизию раны, при необходимости рассечение по ходу раневого канала, с обязательным Z-образным рассечением апоневроза и фасций (правило Пирогова). Края раны разводят крючками и определяют изменения тканей по ходу раневого канала. Производят остановку кровотечения (окончательно - путем лигирования или коагуляции и временно - путем наложения сосудистых зажимов с последующим восстановлением целостности сосуда). Удаляют инородные тела, иссекают и удаляют нежизнеспособные ткани. Свободные, потерявшие связь с надкостницей, костные осколки также удаляют и производят остеосинтез. При повреждении нерва необходимо провести неврорафию («конец в конец»). При ранении крупного магистрального сосуда накладывают сосудистый шов. Поврежденные поверхностные вены чаще лигируются.
Шов нерва при его повреждении (рис.1.):
– при условии создания для нерва нового ложе среди неповрежденных тканей путем перемещения соответствующих мышц целесообразнее оперировать нерв в ране; иначе для предупреждения посттравматических неврином отложить оперативное вмешательство на 3-4 недели (ранний отсроченный шов);
– при неполном анатомическом перерыве нерва рекомендуется его полное рассечение с последующим наложением эпиневральных швов;
– при маленьком диастазе между концами нерва лучше накладывать продольный шов по Леману, при большом - поперечный П-образный шов по Нажожку.
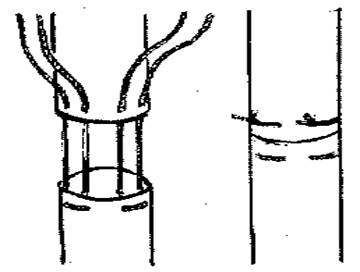
Рис.1. Шов нерва.
Обработку завершают обильным промыванием раствором антисептика, с последующей обработкой краев кожи йодонатом. По показаниям осуществляют дренирование раны, накладывают асептическую повязку. Иммобилизация конечности производится с помощью проволочных шин или гипсовых лонгет на 8-10 дней, при нейрорафии на 3-4 недели. При сопутствующем повреждении кости срок иммобилизации удлиняется и определяется длительностью консолидации костного повреждения. При скальпированных обширных ранах кисти или пальцев с потерей кожного лоскута и давности травмы до 24 часов пальцев и до 6 часов кисти, есть смысл вшить их в подкожную клетчатку живота с целью последующей пластики.
Первичная хирургическая обработка ран лица
Подготовка операционного поля: лицо очищают от грязи, копоти, сгустков крови, бреют, рану промывают растворами антисептиков с целью механического удаления инородных тел. Обезболивание проводят местно анестезирующими растворами с добавлением антибиотиков. При наркозе после обработки ран ткани вокруг инфильтрируют растворами антибиотика. Отсечение нежизнеспособных участков тканей в случае размозжения краев раны должно быть максимально экономным. Узкие раневые каналы, нанесённые неогнестрельным колющим или режущим оружием, пулями и осколками, как правило, не рассекают или рассекают только частично. После остановки кровотечения, промывают рану антисептическими растворами и очищают от инородных тел и нежизнеспособных тканей. При этом соблюдают принцип максимального щажения тканей: максимально сохранить ткани лица для последующего восстановления. Не следует предпринимать поиск инородных тел, расположенных в труднодоступных местах, если это связанно с нанесением дополнительной травмы.
При проникающих в полость рта ранах сначала ушивают слизистую оболочку, затем мышцы и фасции, а потом подкожную клетчатку и кожу. При ранении губ порядок наложения швов иной: в первую очередь сшивают мышцы, затем сопоставляют красную кайму и накладывают шов на границе ее с кожей, зашивают кожу с подкожной клетчаткой и лишь потом слизистую оболочку губ.
Если хирургическая обработка проведена до истечения 48 часов с момента травмы, то возможно наложение глухого шва на ткани лица любой области. Однако контрольный дренаж при шве, наложенном позднее 24 часов желателен. Если обработка проведена через 48-72 часа, когда в тканях имеются признаки воспалительной инфильтрации, глухой шов может быть наложен в области губ, век, крыльев носа, ушной раковины, надбровной области и на слизистую оболочку рта. В остальных отделах лица следует наложить редкие узловые швы, добиваясь лишь соприкосновения краёв раны, или пластиночные швы с выведением контрольного дренажа.
При больших сквозных дефектах мягких тканей лица хирургическую обработку заканчивают сшиванием кожи со слизистой оболочкой полости рта. При повреждении околоушной слюнной железы следует тщательно ушить паренхиму железы, затем ее капсулу, фасцию, подкожно - жировую клетчатку и кожу. При повреждении ее выводного протока к центральному отрезку его необходимо подвести дренаж и вывести его в полость рта. Иногда можно ушить концы повреждённого протока на тефлоновом (силиконовом) трубчатом дренаже.
При невозможности стянуть края раны применяют методы местной пластики, пластики свободным лоскутом или «острым» филатовским стеблем. При отрывах носа или ушной раковины в сроки от 6 до 12 часов (в зависимости от температуры окружающей среды и степени их загрязнения) их следует пришить.
Если хирургическая обработка проводится позднее 72 часов (поздняя) применяют соответствующее лечение для купирования гнойного процесса: вскрывают гнойники, дренируют их, промывают рану антибактериальными препаратами и др. После снятия воспалительных явлений накладывают первично-отсроченный шов (4-7 сутки) или ранний вторичный шов. По показаниям проводится профилактика столбняка. Накладывают асептическую повязку.
Первичная хирургическая обработка ран груди и
органов грудной полости
При наличии ранения грудной клетки следует решить вопрос, является ли оно проникающим, т.е. повреждён ли париетальный листок плевры (повреждение его определяет понятие проникающего ранения). Лечение непроникающих ранений производят по общепринятым принципам ПХО ран.
Проникающие ранения имеют ряд общих диагностических критериев:
– боль различной интенсивности на стороне ранения, усиливающаяся при вдохе, кашле, изменении положения тела, нередко с резким ограничением дыхательных движений, особенно при повреждении ребер;
– одышка и затрудненное дыхание, также усиливающееся при движении;
– различные по тяжести изменения гемодинамики;
– кровохарканье различной интенсивности и продолжительности;
– эмфизема в тканях грудной стенки, средостения и смежных областях;
– смещение средостения в сторону, противоположную месту ранения;
– шум прохождения воздуха в ране при вдохе или выдохе (кашле).
При проникающих ранениях, если не возникает подозрений на повреждение сердца, крупных сосудов и диафрагмы и отсутствует значительный гемоторакс, ограничиваются хирургической обработкой раны, а если есть сомнения, проводят торакоскопию. В случаях малого гидро-пневмоторакса дополнительно производят пункцию или дренирование плевральной полости.
Торакотомию производят под интубационным наркозом при продолжающемся внутриплевральном кровотечении или свернувшемся гемотораксе, при ранении сердца (или достаточно веском подозрении на него), крупных сосудов, легкого, пищевода, диафрагмы. Чаще всего пользуются широким универсальным боковым разрезом в 4-5 межреберье, а при повреждении диафрагмы в 7-8 межреберье на стороне поражения. Кровь из плевральной полости удаляют черпаком или специальным аспиратором, используя её для реинфузии. Кровотечение из повреждённой межреберной артерии останавливают прошиванием последней.
При ранении периферических отделов легкого рану ушивают тонкой синтетической нитью на колющей или атравматической игле. Глубокую резаную рану лёгкого после лигирования кровоточащих сосудов и мелких бронхов ушивают 8-ми образными швами. При размозженной рваной ране следует произвести резекцию лёгкого, лобэктомию или (при обширном разрушении) пульмонэктомию, используя сшивающие аппараты УКЛ, УКБ или УО.
Резаные раны крупных бронхов ушивают узловыми швами, в редких случаях может быть выполнена резекция бронха с наложением бронхиального анастомоза.
Обнаружив ранение перикарда, широко вскрывают его продольно, несколько отступя кпереди от диафрагмального нерва, и сразу же приступают к осмотру сердца, подведя под него ладонь левой руки. При обнаружении проникающей раны сердца ее зажимают первым или вторым пальцем левой кисти с последующим ушиванием нерассасывающимся шовным материалом узловыми швами атравматичной иглой. При зашивании больших ран сердца используют П-образный или широкий кисетный шов, проходящий под венечными сосудами сердца. Шов стенок желудочков должен захватывать всю толщу миокарда, но не проникать в полость сердца. На предсердиях в шов захватываются все слои. Швы затягивают и завязывают очень осторожно, чтобы не вызвать прорезывания нити. После ушивания производят дальнейшее обследование сердца для исключения ранения задней стенки. Перикард ушивается редкими узловыми швами (через 3 см и более для предотвращения ретампонады).
Ранение аорты, легочной артерии. Эти повреждения редко обнаруживают при операции, так как большинство пострадавших погибают вскоре после ранения от массивного кровотечения. При выявлении такого повреждения рану следует зажать пальцем, наложить сосудистый шов и произвести реинфузию крови.
Ранение пищевода. Резаную рану пищевода ушивают узловыми однорядными без захвата слизистой швами атравматичной иглой нерассасывающимся монофиламентным шовным материалом на назоэзофагогастральном зонде. По возможности стремятся прикрыть область швов медиастинальной плеврой (плевризация). При больших рваных ранах, особенно позднее 24 часов, необходимо наложить питательную гастростому. Для лечения медиастинита нужно обязательно установить аспирационно-промывную систему с использованием параллельных или встречных 2-х просветных зондов с активной вакуум - аспирацией.
Ранение диафрагмы. Необходимо произвести ревизию прилежащих органов брюшной полости. Рану диафрагмы следует расширить, не пересекая при этом ветвей диафрагмального нерва. По ликвидации внутрибрюшных повреждений диафрагму ушивают нерассасывающимся шовным материалом двухрядными швами: первый ряд проходит через всю толщу диафрагмы, второй ряд захватывает только прикрывающий ее плевральный (париетальный) листок. Если невозможно устранить повреждения брюшных органов при подходе со стороны плевральной полости, следует после ушивания диафрагмальной и торакотомной раны произвести срединную лапаротомию.
Перед ушиванием торакотомной раны во всех случаях необходимо санировать и дренировать плевральную полость силиконовой трубкой в 8-9 межреберье по боковой стенке, а при повреждениях лёгкого и бронхов дополнительно во втором межреберье спереди.
При торакоабдоминальных ранениях (ТАР) после торакотомии переходят на лапаротомный этап операции. При ТАР справа при устранении повреждений печени из торакального доступа можно ограничиться лапароскопией.
Первичная хирургическая обработка ран живота и
органов брюшной полости
Различают непроникающие и проникающие ранения с повреждением и без повреждения внутренних органов. Непроникающее ранение обрабатывается по общепринятой схеме ПХО ран.
Абсолютным и прямым признаком проникающего ранения является выпадение из раны внутренних органов и тканей, истечение из раны кишечного содержимого, желчи, мочи с соответствующим окрашиванием повязки (белья) и запахом. При отсутствии перечисленных признаков диагностика проникающего ранения основывается на результатах ПХО и ревизии раны. Для локализаций раны в проекции больших мышечных массивов или в нестандартных зонах (пояснично-боковые области, надлобковая область, промежность) вспомогательную роль имеют косвенные симптомы, указывающие на наличие в брюшной полости патологического содержимого. Информативными методами диагностики являются УЗИ, лапароскопия, видеолапароскопия или «шарящий катетер» при отсутствии лапароскопа. Ценными методами диагностики, особенно для нестандартных ситуаций остаются вульнеография (полипозиционная рентгенография после введения контраста в раневой канал), компьютерная томография и особенно магниторезонансная томография.
При установлении проникающего характера ранения показана ревизия органов брюшной полости под интубационным наркозом. Хирургический доступ – срединная лапаротомия. При наличии эвентрированных органов операция начинается с их обработки. При ревизиии брюшной полости иногда обнаруживают скопление газа или жидкого содержимого, что указывает на характер повреждения. Если имеется значительное скопление крови, то при отсутствии повреждений полых органов и признаков инфицирования ее собирают стерильным черпаком в стерильный сосуд с добавлением в него 4% раствора цитрата натрия с последующей реинфузией, если давность травмы не превышает 6 часов. Допускается реинфузия аутокрови при повреждении желудка, 12 перстной кишки и тонкой кишки, если состояние больного сопровождается геморрагическим шоком и с момента травмы прошло не более 2-4 часов. В этом случае одновременно назначаются антибиотики широкого спектра действия с высокой антибактериальной активностью. При повреждении толстой кишки реинфузия аутокрови из брюшной полости не рекомендуется. Обнаруженные выпот, гной, кишечное содержимое, мочу удаляют электроотсосом. Отсутствие в брюшной полости кишечного содержимого не всегда даёт возможность только по этому признаку исключить повреждение кишечника, поэтому во время лапаротомии все отделы кишечника следует подвергать тщательному осмотру. При ревизии кишечника необходимо вскрыть гематомы брыжейки, располагающиеся у самой кишечной стенки, так как эти гематомы могут быть следствием разрыва стенки кишки в зоне, располагающейся между двумя брюшинными листками.
После осмотра абдоминального отдела пищевода, желудка, кишечника, мочевого пузыря, осмотра и пальпации всей печени, селезёнки, обязательной пальпации обоих куполов диафрагмы выполняют тщательную ревизию забрюшинного пространства.
Признаками повреждения двенадцатиперстной кишки являются просвечивающее через брюшинный листок забрюшинной клетчатки желчное окрашивание, отёчность, имбибиция кровью, эмфизема окружающей кишку забрюшинной клетчатки. В сомнительных случаях необходима мобилизация 12 перстной кишки по Кохеру и тщательный осмотр задней стенки, в том числе – после введения метиленовой синьки по назодуоденальному зонду.
Наличие гематомы в панкреатодуоденальной зоне и в корне брыжейки поперечно-ободочной кишки может быть признаком повреждения поджелудочной железы. В таких случаях рассекается желудочно-ободочная связка, производится ревизия малой сальниковой сумки и поджелудочной железы.
Наличие большой гематомы в области той или иной почки диктует необходимость рассечения брюшины для ревизии почки и её сосудистой ножки. Уточнить локализацию и характер ранения чашечно-лоханочной системы и мочеточника позволяет внутривенное введение индигокармина, выделяющегося почками и окрашивающего мочу в синий цвет.
Нахождение пузырьков газа в боковых отделах забрюшинного пространства и грязноватый цвет имеющейся там гематомы позволяют заподозрить разрыв задней стенки восходящей или нисходящей кишки. В таких случаях необходимо рассечь брюшину вдоль латерального канала и мобилизовать расположенный мезоперитонеально отдел кишки для осмотра и ревизии.
Ранения полых органов
Ранения толстой кишки. При обнаружении внутристеночной гематомы толстой кишки зону гематомы следует погрузить в складку кишечной стенки с помощью серо-серозных швов. При ранениях, не проникающих в просвет кишки, рану ушивают узловыми серозно-мышечными швами. Тактика при проникающих ранениях толстой кишки различна и зависит от срока, прошедшего с момента ранения и от связанной с ним выраженности воспалительной реакции брюшины. Во время лапаротомии, произведённой в первые 6 часов после ранения, при отсутствии признаков гнойного перитонита, раны, не распространяющиеся на брыжеечный край кишки, подлежат ушиванию. Размозжённые края раны следует иссечь. При ранах, распространяющихся на брыжеечный край, а также при множественных ранах, располагающихся на одной кишечной петле, или при ране большой протяженности поврежденный отдел кишки резецируется с формированием анастомоза (рис.2). При ушивании или наложении анастомоза рекомендуется применять 2-х рядный шов или однорядный серо-серозномышечноподслизистый шов (рис. 3).
В условиях перитонита (более 6 часов после травмы), повреждённый участок противобрыжеечной стенки толстой кишки следует выводить на переднюю брюшную стенку в виде пристеночной или 2-х ствольной колостомы. При ране, захватывающей брыжеечную часть кишки, кишечную трубку необходимо пересечь и вывести оба конца на переднюю брюшную стенку в виде двуствольной стомы. При ранении прямой кишки в условиях перитонита выводится двуствольная сигмостома, края раны отключенной таким образом прямой кишки ушивают узловыми швами.

Рис. 2. Трансверзосигмоанастомоз после левосторонней гемиколэктомии.
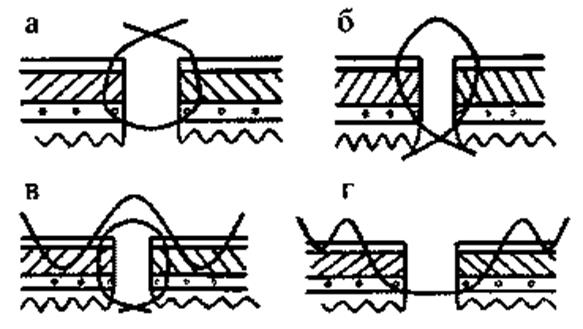
Рис.3. Виды кишечных швов:
а - шов Пирогова; б - шов Матешука; в - двурядный шов Микулича-Ламбера; г - серо-серозно-мышечно-подслизистый шов.
Операцию заканчивают санацией, дренированием брюшной полости и параректальной клетчатки. В условиях калового перитонита давностью 18-24 часа и более применяется методика санационных программируемых релапаротомий.
Ранения тонкой кишки. Хирургическая тактика при ранениях тонкой кишки несколько отличается от таковой при ранениях толстой кишки. Ушивание одиночных ран после иссечения краев является операцией выбора и при больших сроках после повреждения. При распространенном перитоните шов нуждается в декомпрессионной защите, которая осуществляется методом назоинтестинальной интубации двухпросветными зондами. При вынужденной резекции кишки в условиях распространенного гнойного перитонита с целью профилактики несостоятельности анастомоза формируют декомпрессионную У-образную стому (рис. 4).
Ранение желудка. Рана желудка ушивается в поперечном направлении одно- или двухрядными узловыми швами, иссечения краев и после осуществления гемостаза из краев раны.
Ранение двенадцатиперстной кишки. Рана ушивается двухрядным швом. При полном циркулярном пересечении накладывают анастомоз конец в конец. Брюшину над кишкой ушивают, перитонизируя линию швов. Забрюшинное пространство дренируют 2-х просветными дренажами для вакуум-аспирации. При наличии большого дефекта стенки 12-перстной кишки, который трудно ушить обычным путем, в ранние сроки можно анастомозировать дефект с петлей тощей кишки. При наличии забрюшинной флегмоны или калового перитонита такую резекцию следует завершить выведением У-образной еюностомы.
Ранение желчного пузыря. Надрывы серозной оболочки желчного пузыря ушивают тонкой нитью на атравматичной игле. При сквозном и проникающем ранении следует произвести холецистэктомию.
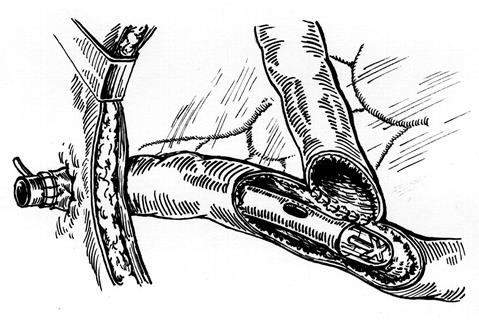
Рис. 4. Временная декомпрессионная У-образная стома при резекции кишки в условиях распространенного гнойного перитонита.
Ранение мочевого пузыря. При ране внутрибрюшной части мочевого пузыря перед ушиванием необходимо тщательно осмотреть внутреннюю поверхность органа для исключения дополнительных повреждений. Если рана не переходит на внебрюшинную часть пузыря, то она ушивается двухрядным швом кетгутом без захвата слизистой оболочки с наложением эпицистостомы или установкой постоянного катетера. Раны внебрюшинной части мочевого пузыря, помимо ушивания, требуют наложения эпицистостомы и обязательного дренирования околопузырной клетчатки.
После ушивания видимых повреждений для контроля полноты хирургической обработки следует заполнить мочевой пузырь 200, 0 мл фурацилина или физраствора с 20, 0 метиленовой сини, повторно осмотреть мочевой пузырь и проконтролировать герметичность наложенных швов.