
Главная страница Случайная страница
КАТЕГОРИИ:
АвтомобилиАстрономияБиологияГеографияДом и садДругие языкиДругоеИнформатикаИсторияКультураЛитератураЛогикаМатематикаМедицинаМеталлургияМеханикаОбразованиеОхрана трудаПедагогикаПолитикаПравоПсихологияРелигияРиторикаСоциологияСпортСтроительствоТехнологияТуризмФизикаФилософияФинансыХимияЧерчениеЭкологияЭкономикаЭлектроника
Спеціальні методи діагностики КСТ
|
|
В комплексній діагностиці КСТ променева візуалізація патології відіграє центральну роль. В даний час вона виконується рентгенологічним методом, комп’ютерною (КТ) та магнітно-резонансною (МРТ) томографією, остеосцинтіграфією та іншими методами. Ці методи діючи на підставі різноманітних фізичних процесів дають різні за характером зображення, доповняючи один одного. Вони не можуть протиставляться або виключати один одного і повинні використовуватися зі власними можливостями та конкретними діагностичними завданнями.
Діагностика КСТ завжди повинна починатися з оглядової рентгенографії. Рентгенографічний метод зберігає базове значення, на його основі розроблені сучасні уявлення про захворювання скелету, що використовуються і при аналізі результатів КТ, МРТ, остеосцинтіграфії та ін. Ніякий інший метод не дає більш виразного зображення кісткових елементів опорно-рухового апарату. При вірному технічному використанні рентгенографія і рентгенотомографія досить інформативні в характеристиці кісткової структури, масштабів руйнування і характеру обмеження його, загального структурного фону, змін в паравертебральних (параартикулярних) тканинах (рис. 1). Оглядові знімки у двох проекціях повинні бути прицільними, центрованими на рівень ураження і діафрагмованими.
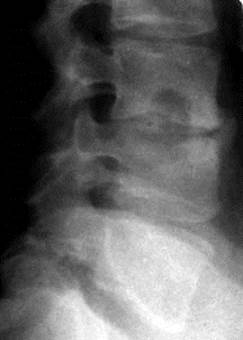 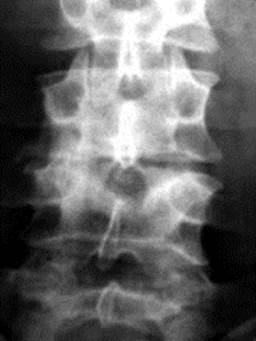 Рис. 1. Туберкульозний спондиліт L3-L4 (прямий та боковий оглядовий знімок). Візуалізується осередковий контактний характер кісткової деструкції, нерівномірне звуження міжхребцевого простору.
Рис. 1. Туберкульозний спондиліт L3-L4 (прямий та боковий оглядовий знімок). Візуалізується осередковий контактний характер кісткової деструкції, нерівномірне звуження міжхребцевого простору.
|
Основні рентгенологічні ознаки туберкульозного ураження опорно-рухового апарату:
а) наявність ранніх трофічних змін кісткової тканини – остеопорозу, атрофії, відсутність вираженої ендостальної реакції, слабкість реакції періосту;
б) зміна величини суглобової щілини, міжхребцевих просторів: розширення – на ранній стадії процесу, звуження аж до зникнення – при подальшому розвитку;
в) осередковий характер первинної кісткової деструкції: деструктивний осередок частіше має овальну або округлу форму, локалізується у тілах хребців і епіметафізарних зонах довгих трубчастих кісток, у товщі губчастої кістки, обмежений тонким ободком більш щільної кістки, може мати щільні включення – кальциновані казеозні маси;
г) контактний " цілувальний" характер кісткової деструкції: розвиток осередків деструкції в епіфізі із-за руйнування епіфізарного хряща, у суміжних тілах хребців у результаті руйнування міжхребцевого диска, у суміжних кістках суглоба при руйнуванні покривного хряща. Характер контактних деструктивних змін уточнюються томографічно.
д) зміна ступеню щільності параартикулярних, паравертебральних м’яких тканин поблизу осередку ураження: при туберкульозі суглобів – ущільнення й поширення тіні капсули суглоба, поява обмежених щільних тіней у товщі м’яких тканин кінцівки – абсцесів; при туберкульозі хребта – симетричні веретеноподібні або кулеподібні потовщення пре- і паравертебральних тканин, поширення і деформація контурів великого м’яза попереку з одного або з обох боків;
е) ранні порушення нормальних анатомічних співвідношень в уражених відділах скелету: деформація, порушення вірної вісі кінцівки, суглоба, хребта; при туберкульозі суглобів – підвивихи, вивихи суглобових кінців; при туберкульозі хребта – спадання та зміщення тіл хребців, наявність кутової деформації.
Рентгенографічно деструктивний осередок у кісці можна добре розпізнати тоді, коли його розміри перевищують 2-3 мм у діаметрі. Загалом у дорослих хворих на туберкульоз кісток і суглобів нерідко спостерігається відставання рентгенологічної картини від клінічних проявів недуги. Тому рентгенологічний діагноз повинен спиратися не тільки на інтерпретацію рентгенограм, а й на анамнестичні та клінічні дані.
У поточний час основним рентгенологічним методом при діагностиці спинномозкових розладів при туберкульозному спондиліті є контрастна мієлографія (МГ) і мієлотомографія, в якості контрастної речовини використовується Омніпак.
Контрастна мієлографія, як метод поглибленого рентгенографічного обстеження, дозволяє визначити наявність стиснення дурального мішку і непрямо – стиснення спинного мозку або " кінського хвоста", розташованих у ньому; часткове або повне порушення прохідності лікворних шляхів (обструкцію субарахноїдальних просторів); непрямо, за характером контрастування корінцевих піхв, компресію корінців спинного мозку. Суть метода полягає у введенні водорозчинної контрастної речовини субарахноїдально, у лікворні шляхи, де вона вільно переміщується разом з ліквором, роблячи дуральний мишок добре видимим на всьому протязі контрастування (рис. 2).
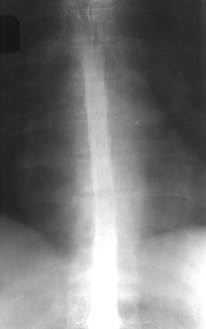 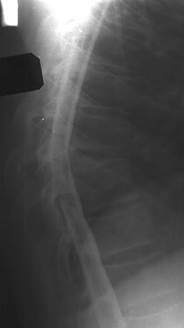 Рис. 2 Туберкульозний спондиліт D10-D11 (контрастна мієлографія). Порушення пасажу омніпаку у зоні деструкції.
Рис. 2 Туберкульозний спондиліт D10-D11 (контрастна мієлографія). Порушення пасажу омніпаку у зоні деструкції.
|
За останні роки широкого поширення набувають високоінформативні методи дослідження з допомогою комп’ютерної томографії і ядерно-магнітного резонансу.
Методом вибору для діагностики спинномозкових порушень при туберкульозному спондиліті є також магнітно-резонансна томографія (МРТ), яка дозволяє візуалізувати спинний мозок на всьому його протязі при діагностиці спінального дефіциту будь якої природи, як первинного, так і залишкового після операційного втручання. Завдяки трьохмірності зображення, високій вирішальній спроможності для м’яких тканин, відсутності кісткових артефактів МРТ добре визначає екстрадуральну компресію м’якими тканинами, в тому числі абсцесами. Метод дозволяє відрізнити екстрадуральне, інтрадуральне, інтраспинальне ураження спинного мозку, їх локалізацію і розмір. (рис. 3, 4).
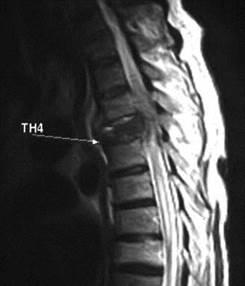 Рис. 3 Туберкульозний спондиліт Д7-Д8 (МРТ). Візуалізується контактна деструкція двох суміжних тіл хребців з наявністью превертебрального та епідурального абсцесів.
Рис. 3 Туберкульозний спондиліт Д7-Д8 (МРТ). Візуалізується контактна деструкція двох суміжних тіл хребців з наявністью превертебрального та епідурального абсцесів.
| 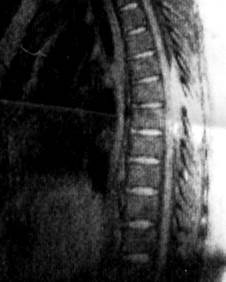 Рис. 4 Задній туберкульозний спондиліт. Візуалізація епідурального абсцесу, який виходить із заднього опорного комплексу.
Рис. 4 Задній туберкульозний спондиліт. Візуалізація епідурального абсцесу, який виходить із заднього опорного комплексу.
|
Комп'ютерна томографія (КТ) за власної фізичною суттю – рентгенографічний метод. Діагностика заснована на прямих рентгенологічних симптомах на поперечному розрізі об’єкту. Завдяки високій вирішальній спроможності КТ у структурному зображенні кісткової тканини в основній (поперечній) проекції визначають положення, розміри деструктивних порожнин в тілах хребців і в суглобах, їх обмеження, зв’язок з параартикулярними, паравертебральними тканинами і хребтовим каналом (рис. 5, 6). КТ – ідеальний метод зображення елементів задньої опорного комплексу: дуг, відростків, дугоподібних суглобів, дозволяє також диференціювати м’які тканини, у тому числі абсцеси.
Остеосцинтіграфія використовується для виявлення множинних (диссемінованих) уражень скелету, при підозрі на системні або онкологічні захворювання. При виявлені змін характер їх уточнюється рентгенологічно.
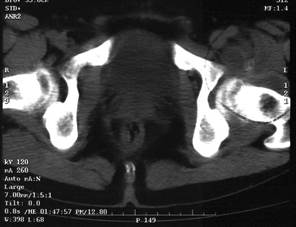 Рис. 5 Лівосторонній туберкульозний коксит. Візуалізація напливного абсцесу у параартикулярних тканинах.
Рис. 5 Лівосторонній туберкульозний коксит. Візуалізація напливного абсцесу у параартикулярних тканинах.
| 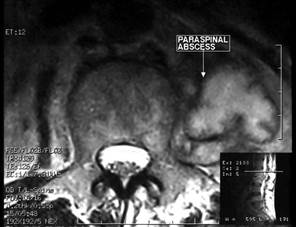 Рис. 6 Туб. спондиліт L3-L4 у m.iliopsoas. візуалізується напливний абсцес.
Рис. 6 Туб. спондиліт L3-L4 у m.iliopsoas. візуалізується напливний абсцес.
|
Методом УЗД уточнюють наявність заочеревинних або внутрішньотазових напливних абсцесів, стан суглобової порожнини, параартикулярних тканин.
Найбільш доступним паталогічним матеріалом для бактеріологічного дослідження при туберкульозі кісток і суглобів є гній напливних абсцесів.
При норицевих формах КСТ на бактеріологічний аналіз беруть гній з нориці.
Загальноприйнятими бактеріологічними методами виявлення МБТ є пряма мікроскопія мазків і мазків, що приготовлені після збагачення (центрифугування, флотації, мікрофлотації), з наступним фарбуванням за Циль-Нільсоном традиційним методом.
В останні роки для експрес-діагностики туберкульозу використовують полімеразну цепну реакцію (ПЦР), яка дозволяє на протязі декількох годин виявити унікальні послідовності ДНК, специфічні для мікобактерій туберкульозного комплексу. За власною чуттєвістю (10-100 мікробних клітин/мл) ПЦР значно перевищує бактеріоскопічні і навіть культурні методи виявлення МБТ. За даними зарубіжної літератури використання методу ПЦР найбільш ефективно при позалегеневому туберкульозі. При цьому необхідно відмітити досить високу специфічність метода ПЦР – частота так званих помилковопозитивних реакцій не перевищує 6-10 % (Вишневская Е.Б., 1998).
Важливо відмітити, що позитивний результат ПЦР-тесту є дійсним аргументом на користь діагностики туберкульозу, але не може бути його самотнім критерієм, також як і негативний результат не є доказом відсутності туберкульозу.
Найбільш сучасним і перспективним методом серологічної діагностики туберкульозу є твердофазний імуноферментний аналіз (ІФА). Виявлення антитіл до збудника туберкульозу в ІФА засновано на їх специфічній взаємодії з туберкульозною паличкою.
Позитивна туберкулінова проба у підлітків і дорослих вказує, що пацієнт інфікований туберкульозом, але не дає достовірної інформації про наявність туберкульозу кісток і суглобів. Інформативнішою є негативна проба Манту, бо вона у багатьох випадках дозволяє виключити туберкульозне ураження. Хоча слід відмітити, що серед хворих з вираженою імунологічною недостатністю, у ВІЛ-інфікованих туберкульоз кісток і суглобів може супроводжуватись негативною туберкуліновою пробою.
До спеціальних інструментальних методів діагностики відносять вимірювання температури шкіри над вогнищем ураження з допомогою термоелектричних контактних термометрів, кристалографії та тепловізорної термографії. Над запальним процесом виявляють місцеве підвищення температури.
За даними Є.О. Перецманос, А.А. Славінський, А.Ф. Афонін (2002) у пацієнтів кістково-суглобовим туберкульозом у активній фазі термографічна картина виражається у термоасиметрії від 2, 5 до 5°С, у стадії затихання процесу – від 1, 5 до 2°С (у порівнянні з симетричною здоровою стороною або у порівнянні з неураженим відділом хребта). При дегенеративно-дистрофічних процесах термоасиметрія відмічається в межах від 0, 4 до 1°С, при метастатичному ураженні діапазон термоасиметрії із здоровими ділянками складає від 1 до 2, 5°С.
Дані автори відмічали також, що при проведенні проби з вуглеводним навантаженням у групах хворих з туберкульозом і дегенеративно-дистрофічними захворюваннями скелету різниць амплітуд температур не спостерігалося, у той же час як у групі пацієнтів з метастатичними ураженням хребців температурна асиметрія зростала на середню величину 3, 7°С.
Серед інструментальних методів дослідження найінформативнішими виявилися біопсія тканин при пункції, артроскопії чи хірургічному втручанні.
Важливо підкреслити, що як не важливо значення специфічних лабораторних аналізів результати цих досліджень необхідно завжди розглядати у комплексі клініко-рентгенологічних обстежень хворих. Навіть при самих вдосконалених лабораторних методах у розпізнанні КСТ клінічне і рентгенологічне дослідження залишаються основними.
Таким чином, діагностика КСТ базується на зіставленні клінічних, лабораторних, бактеріологічних та рентгенологічних даних, і нових методів променевої діагностики. Слід враховувати характер розвитку захворювання, звичайно поступовий та тривалий, попередні або супутні туберкульозні ураження інших органів або систем, наявність умов, що сприяють контакту з туберкульозними хворими.
Разом з тим, в останні роки у зв’язку з патоморфозом захворювання зустрічаються суттєві відхилення від типової клінічної картини з гострими запальними проявленнями на момент початку діагностики, включаючи лабораторні дані, зі стертими імунологічними показниками на фоні послабленого імунітету, а також з нетиповими рентгенологічними проявленнями.
Для верифікації таких уражень часто необхідна пробна терапія, трепанобіопсія осередків деструкції.
В зв'язку з тим, що значна частина хворих в поточний час надто пізно звертається за медичною допомогою, потрібно ставити питання не стільки про раннє, скільки про активне виявлення КСТ. Першочерговим завданням лікарів загальнолікувальної мережі є вірний і цілеспрямований відбір осіб, що підпали під вплив факторів ризику, у котрих потенційно висока вірогідність розвитку цих захворювань: при роботі з контингентами лікарської (фельдшерської) дільниці поліклініки, сільської амбулаторії, фельдшерсько-акушерського пункту; при проведенні профілактичних періодичних оглядів населення, а також робітників підприємств, організацій, закладів.
До групи ризику туберкульозу хребта відносяться хворі, що стоять на обліку у поліклініках і вперше звернулися, що страждають від болю і з порушенням функції хребта з сумнівними діагнозами: пухлини хребта, остеохондрози, радикуліти, спондиліти, спондильози, міжреберні невралгії, міозити, а також – при синдромах, пов’язаних з рефлекторним порушенням функції внутрішніх органів неясної етіології.
До групи ризику туберкульозу кісток та суглобів відносяться хворі, що стоять на обліку з приводу деформуючих артрозів, хронічних (рецидивуючих) артритів, поліартритів, синовитів, остеомієлітів, нетипових пухлин суглобів, хворі з виразками і свищами, які тривало не загоюються та дають рецидиви.
Для своєчасного виявлення або виключення туберкульозної природи захворювання кожний хворий з вказаних груп, особливо з атиповим перебігом захворювання і недостатньою ефективністю лікування, повинен бути обстежений з урахуванням характерних особливостей клініки туберкульозу кісток та суглобів.
Важливо підкреслити, що в умовах погіршення епідемічної ситуації по туберкульозу значення медичних і соціальних факторів у виникненні та перебігу захворювання залишається дуже значним.
В результаті обробки бази даних на вперше виявлених хворих КСТ нами відібрані шість факторів, що найбільш часто у них зустрічалися: некомпенсоване нетуберкульозне захворювання, мешкання або праця у шкідливих умовах, низький рівень доходів, паління (більш ніж 1 пачка на добу), зловживання алкоголем, контакт з хворими туберкульозом.
Таким чином, встановлені дві групи факторів, що підвищують ризик захворювання на КСТ, котрі представлені групами А і Б. Групу А складають хронічні захворювання органів або системи органів – так звані органні або клінічні фактори ризику. До групи Б надходять шість факторів, які суттєво підвищують ризик виникнення і обтяжують перебіг туберкульозу: некомпенсоване нетуберкульозне захворювання, мешкання або праця у шкідливих умовах, низький рівень доходів, паління (більш ніж 1 пачка на добу), зловживання алкоголем, контакт з хворими туберкульозом.
Різні комбінації цих факторів визначають один з трьох ступенів ризику – високу, середню, низьку.
Якщо у хворого мають місце " органні" (клінічні) фактори ризику, то далі вирішується питання про сполучення двох або більше ознак з групи Б. У випадку, коли у пацієнта є сполучення цих критеріїв, встановлюється високий ступень ризику, який потребує консультації і спостереження фтизіатра з періодичністю не рідше 1 разу у півріччя.
При наявності " органних" факторів і відсутності ознак з групи Б визначається середній ступень ризику захворювання туберкульозом, при яком рекомендується спостереження вузького фахівця поліклініки загальної лікувально-профілактичної мережі і обстеження на туберкульоз з періодичністю 1 раз на рік.
Відсутність " органних" або клінічних факторів, тобто хронічної хвороби, дає підставу визначити низький ступень ризику, який не потребує спеціального обстеження на туберкульоз.
Тривалість спостереження у протитуберкульозному диспансері (ПТД) контингентів високого ступеню ризику залежить від виявлення клінічних проявів і факторів, що обтяжують, але не може бути менше 2 років. Зняття з диспансерного обліку здійснюється комісійно при наявності стійкої ремісії основного захворювання і ліквідації факторів, що обтяжують.
Активна роль лікарів загальної лікувальної мережі у діагностиці КСТ реалізується також у багаторівневому алгоритмі виявлення цих захворювань.
Перший діагностичний рівень (заклади загальнолікувальної мережі) – тут поглиблене обстеження пацієнтів здійснюється клінічними та спеціальними методами, обов’язково досліджують доступний біологічний матеріал (виділення нориць, пунктати тканин та ін.) на МБТ. Хворих з підозрою на КСТ направляють у ПТД для подальшого обстеження.
Другий діагностичний рівень – протитуберкульозний диспансер (у ЦРЛ – лікар-фтизіатр), де проводять необхідне обстеження з використанням трьохкратного мікроскопічного і культурального дослідження на МБТ доступного біологічного матеріалу, туберкулінодіагностику. З урахуванням локалізації процесу проводять рентгенологічне і спеціальне обстеження.
Третій діагностичний рівень – спеціалізоване відділення, у які направляють хворих з встановленим діагнозом або при наявності підозри на специфічне ураження опорно-рухового апарата.
В цих відділеннях проводять поглиблене обстеження на базі сучасних технологій.
Первинне виявлення хворих КСТ необхідно проводити:
- в лікувальних закладах загальної медичної мережі серед пацієнтів усіх віків (діти, підлітки, дорослі), що відносяться до певних груп ризику;
- серед хворих, що звернулись за медичною допомогою в лікувальні заклади зі скаргами і симптомами КСТ;
- серед осіб, які стоять на обліку у протитуберкульозних закладах і мають ознаки кістково-суглобової патології.
Діагноз КСТ встановлюють при визначенні M. tuberculosis хоч би однократно та наявності ознак, патогномічних для КСТ.
При відсутності бактеріологічного, цитологічного та гістологічного підтверджень діагнозу, останній встановлюють за всією сукупністю результатів досліджень.
Якщо комплекс обов’язкових та додаткових методів дослідження не дозволив обгрунтувати діагноз, можливе призначення тест-терапії неспецифічними препаратами тривалістю не більш одного місяця. Оцінюють не кінцевий результат, а динаміку процесу.
Таким чином, діагноз туберкульозу порівняно легко встановити, якщо своєчасно подумати про можливість цього захворювання, здійснити первинне обстеження хворого в межах діагностичного мінімуму і при необхідності запросити відповідного спеціаліста для консультації. Під поняттям " діагностичний мінімум обстеження" розуміють той початковий об’єм клінічних, рентгенологічних, лабораторних та інших досліджень, який відповідає реальним можливостям відповідного рівня медичної допомоги і достатній для первинного відбору хворих, що направлені на поширене спеціальне обстеження для підтвердження туберкульозної етіології захворювання.
РЕКОМЕНДОВАНА ЛІТЕРАТУРА
1. Белендир Э.Н. //Внелегочный туберкулез актуал. пробл. здравоохранения: Тр. Всерос. науч.-практ. конф.- С-Пб., 1997.- С.23-25.
2. Гарбуз А.Е., Сердобинцев М.С., Гусева В.Н. Современная восстановительная хирургия туберкулёза позвоночника и суставов // Проблемы туберкулёза.-2002.-№3.-с.27-31.
2. Внелегочный туберкулез. Руководство для врачей / Под ред. А.В.Васильева.- СПб., 2000.- 327 с.
3. Новаченко Н.П., Корж А.А, Хирургия костно-суставного туберкулеза.- Киев, 1967.- 151 с.
4. Корнев П.Г. Хирургия костно-суставного туберкулеза: в 3т.- Л.: Медицина, 1971.- Т.1.- 223 с.- Т.2.- 398 с.- Т.3.- 271 с.
5. Фещенко Ю.І., Ільницький І.Г., Мельник В.М., Панасюк О.В. Туберкулез поза легеневої локалізації.- Київ. Логос, 1998.- 378 с.