
Главная страница Случайная страница
КАТЕГОРИИ:
АвтомобилиАстрономияБиологияГеографияДом и садДругие языкиДругоеИнформатикаИсторияКультураЛитератураЛогикаМатематикаМедицинаМеталлургияМеханикаОбразованиеОхрана трудаПедагогикаПолитикаПравоПсихологияРелигияРиторикаСоциологияСпортСтроительствоТехнологияТуризмФизикаФилософияФинансыХимияЧерчениеЭкологияЭкономикаЭлектроника
Вивихи і переломовивихи верхніх шийних хребців
|
|
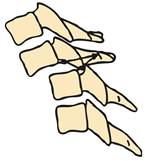
Ротаційний підвивих атланту – найчастіший варіант пошкодження атланто-аксіального зчленування, що частіше виникає у дітей в результаті різкого повороту голови та у спортсменів під час боротьби (рис.7).

| Рис. 7. Ротаційний підвивих атланту |
Вивихи атланта (трансдентальний, транслігаментозний і перидентальний). Пошкодження наступає при падінні з висоти на голову в результаті перелому зубу аксису, розриву поперечної зв'язки атланту або вислизанні зуба з-під поперечної зв'язки з переднім, рідше заднім, підвивихом атланта. При цьому атлант разом з головою зміщується наперед.
Пошкодження середніх і нижніх шийних хребців. Серед пошкоджень шийного відділу на рівні С2–С7 (найбільш рухома частина хребетного стовпа) найчастіше зустрічаються підвивихи, вивихи і переломовивихи хребців. Вивихи виникають внаслідок надмірного згинання, розгинання та ротації. Розрізняють односторонні і двосторонні вивихи, передні вивихи, дуже рідко – задні.
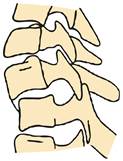
При надмірному згинанні тіло вище розміщеного хребця зміщується вперед відносно нижче лежачого, а суглобові поверхні зрушуються вгору – виникає підвивих. Якщо дія сили продовжується, то виникає верховий вивих, при якому суглобові відростки стикаються верхівками, а потім зсув нижнього суглобового відростка хребця, що вивихнувся, у верхню хребетну вирізку нижче лежачого хребця, формується вивих, що зчепився ( рис.8). При таких пошкодженнях пошкоджений міжхребцевий диск може мігрувати у бік хребетного каналу і викликати тяжкі неврологічні розлади з боку спинного мозку і його елементів. Розгинальні пошкодження на відміну від згинальних, як правило, завершуються самовправленням.
Переломи С2–С7 хребців. Серед переломів частіше відмічаються пошкодження тіл хребців в результаті дії сили за віссю хребта. Розрізняють компресійні та уламкові(" вибухові"), а також відривні переломи. За наявності компресійно-уламкових переломів може спостерігатися зсув фрагментів назад, у бік хребетного каналу, неврологічні розлади різного ступеня тяжкості (рис. 9).
| 
|
| Рис. 8. Передній вивих шийного хребця, що зчепився |
Вивихи і переломовивихи в шийному відділі відносяться до нестабільних, а пошкодження сегментів спинного мозку на даному рівні до найбільш тяжких і прогностично несприятливих.
| Рис. 9. Уламковий(" вибуховий") перелом тіла шийного хребця | 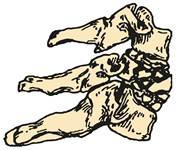
|
Пошкодження грудного та поперекового відділів хребта. Пошкодження хребта на грудному та поперековому рівнях характеризуються великою різноманітністю порушень цілісності вертебральних і паравертебральних анатомічних структур, які часто локалізуються в області XI, XII грудних та I і II поперекових хребців – в зоні переходу ригідного грудного відділу в мобільний поперековий відділ.
При різкому і надмірному згинанні виникають ізольовані розриви надостистих і міжостистих зв'язок, переломи остистих відростків. Внаслідок прямої дії та раптового надмірного скорочення квадратного м'язу попереку, що прикріпляється до 12-го ребра і поперечних відростків І-ІV поперекових хребців, відмічаються переломи поперечних відростків.
В результаті безпосереднього докладання сили або перерозгинання хребта може виникнути перелом дужок без зсуву і з зсувом у бік хребетного каналу, що призводить до пошкодження спинного мозку і його елементів.
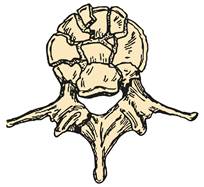
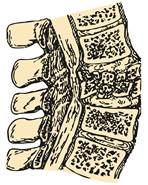
Найчастіше зустрічаються переломи тіл хребців (компресійні, компресійно-уламкові, вибухові) і переломовивихи хребців, при яких ушкоджуються передні і задні структури, особливо в грудопоперековому відділі, що виникають в результаті непрямої травми: осьове навантаження на хребет із згинанням або згинанням та обертанням (рис.10). При цьому нерідко виникають нестабільні форми пошкоджень з утворенням кіфозу та зсувом тіла вище розміщеного хребця відносно нижче лежачого, що приводить до деформації хребетного каналу і пошкодження його структур.
| 
|
| Рис. 10. Уламковий (" вибуховий") перелом тіла поперекового хребця |
Діагностика. Хворі з підозрою на пошкодження хребта потребують ретельного і комплексного обстеження, яке включає з'ясування анамнезу (обставини травми), в якому особливе місце приділяється механізму травми, клінічне обстеження і використання додаткових методів обстеження.
Клінічна діагностика. При проведенні клінічного обстеження пацієнта з пошкодженням хребта в свіжих випадках слід повністю виключити насильницькі рухи голови і тулуба, особливо осьове навантаження на голову і п'яти, оскільки вони можуть посилювати травматичні зміни з боку хребта і анатомічних утворень хребетного каналу. Наявність саден, гематом, деформацій, відомості про механізм травми можуть допомогти у виявленні місць можливих ушкоджень.
Найчастішим клінічним симптомом є біль, який спочатку може бути розлитим, а потім поступово обмежується зоною пошкодження. Інтенсивність болю може бути різною, залежить не тільки від тяжкості кісткових пошкоджень, але і від травми м’якотканинних структур хребта. Нерідко, особливо при поєднаній травмі, хворий не звертає увагу лікаря на біль в області хребта, що призводить до діагностичної помилки і можливості появи або поглиблення неврологічних ускладнень в різні терміни після травми.
Залежно від рівня пошкодження хребта біль може іррадіювати в потиличну область, руку, між лопатками, уздовж хребта, в ділянку сідниць і нижні кінцівки, а також в область передньої черевної стінки. При нестабільних пошкодженнях біль різко посилюється при щонайменшому русі.
Клінічне обстеження хворого з пошкодженням хребта проводять в положенні лежачи на жорсткій основі. При огляді звертає на себе увагу вимушене положення голови у вигляді її згинання, нахилу убік, повороту, зникає шийний лордоз, з'являється кіфоз. Руйнування опорних структур хребетно-рухового сегменту в шийному відділі може виявлятися нестійкістю голови, при якій виділяють тяжкий ступінь – голова хворого не утримується і падає (симптом «гільйотинування»). При середньому ступені хворий підтримує голову руками, а при легкому ступені нестійкості пацієнт утримує голову нерухомо по відношенню до тулуба («голова статуї»). При травмах грудного і поперекового відділів під час огляду спини звертають увагу на зміну фізіологічних кіфозу і лордозу, появу бічної деформації, напруження паравертебральних м'язів у вигляді валів уздовж остистих відростків пошкодженого відділу. Це є рефлекторною реакцією, що запобігає патологічній рухливості і зміщенню відламків. Пальпацією (поверхневою або глибокою) по лінії остистих відростків визначається рівень пошкодження, а в паравертебральних зонах стан довгих м'язів спини і болючість поперечних відростків при їх переломах. При переломах поперечних відростків поперекових хребців також відмічається посилення болю при спробі підняти випрямлені ноги, а найбільша болючість виникає при нахилі в здоровий бік. Тяжкі травми грудо-поперекового відділу хребта можуть виявлятися клінікою " гострого живота" (" псевдоабдомінальний синдром" – біль у ділянці живота і навіть певне напруження передньої черевної стінки), що пояснюється подразненням сонячного сплетіння і позачеревною гематомою. У деяких випадках диференційна діагностика може стати важким завданням, вимагаючи динамічного спостереження, а у сумнівних випадках не виключено навіть застосування діагностичного лапароцентезу (лапароскопії).
Після огляду та пальпації слід перейти до перевірки усіх видів чутливості та можливості рухів у суглобах верхніх та нижніх кінцівок. Наявність неврологічних порушень свідчить про ускладнене ушкодження, високу вірогідність нестабільності на відповідному рівні. При переломах поперечних відростків не виключено посилення болю при піднятті прямих ніг у положенні лежачи на спині аж до виникнення симптому «прилиплої п’яти» – неможливості відірвати п’яту прямої ноги від поверхні.
Ускладнені закриті пошкодження хребта можуть виявлятися такими клінічними формами:
– струс спинного мозку – найбільш легка форма пошкодження спинного мозку, при якій спостерігаються тільки функціональні порушення, що повністю регресують в терміни від декількох хвилин до 5–7 днів після консервативного лікування;
– забій спинного мозку – поряд з функціональними порушеннями спостерігаються незворотні морфологічні зміни у вигляді контузійних осередків або анатомічного розриву спинного мозку. Клінічно забій спинного мозку в гострому періоді травми виявляється спінальним шоком з симптомами повного порушення проводимості та анестезії нижче рівня пошкодження;
– здавлення спинного мозку – може бути зумовлено здавленням кістковими фрагментами або елементами пошкодженого міжхребцевого диску, внутрішньохребетною гематомою (епідуральної, субдуральної, інтрамедулярної локалізації).
За часом розвитку здавлення спинного мозку підрозділяють на:
– гостре – виникає у момент травми і клінічно не відрізняється від забою спинного мозку;
– раннє – розвивається протягом декількох днів після травми і виявляється появою та поглибленням неврологічного дефіциту;
– пізнє – виявляється через місяці та роки після травми і зумовлене утворенням надмірної кісткової мозолі, рубцово-спайковим процесом в хребетному каналі. Клінічно виявляється прогресуючою мієлопатією з наявністю провідникових і сегментарних розладів.
Клінічні прояви ускладненої травми хребта. Пошкодження спинного мозку залежно від клінічних проявів і ступеня порушення провідності можуть підрозділятися на:
– синдром повного порушення провідності спинного мозку нижче рівня пошкодження;
– синдром часткового порушення провідності, що клінічно виявляється парезом або паралічем м'язів, арефлексією, розладами чутливості нижче рівня пошкодження спинного мозку, розладами функції тазових органів;
– сегментарні порушення у вигляді парезу м'язів, гіпорефлексії, розладів чутливості в зоні пошкодження.
В результаті пошкодження спинного мозку може наступити спінальний шок (" фізіологічна" перерва спинного мозку), що клінічно виявляється тимчасовим пригніченням рефлекторної діяльності, млявим паралічем, повною втратою чутливості та розладом функції тазових органів (затримка сечовипускання), трофічними розладами, можливість у постраждалого діафрагмального типу дихання. Явища спінального шоку посилює відсутність стабільності хребта, не усунена компресія спинного мозку кістковими відламками, гематомою або чужорідним тілом. Характерною рисою даного синдрому є оборотний розвиток неврологічних порушень.
У цьому плані актуальним є питання диференціальної діагностики між травматичним і нейрогенним шоком, особливо при політравмі. На відміну від типового травматичного шоку, шкірні покриви рук та стоп, як правило, теплі, при обстеженні виявляється гіпотонія та брадикардія. Такі розбіжності, перш за все, пов’язані з тим, що причиною нейрогенного шоку є порушення неврологічної регуляції, тоді як типові прояви травматичного шоку реалізуються через інші патогенетичні механізми.
Додаткові методи досліджень. Після проведеного клінічного обстеження в діагностичний алгоритм включаються додаткові методи дослідження, що уточнюють рівень і характер пошкодження структур хребта. Діагностичний алгоритм комплексу інструментальних досліджень в гострому періоді спінальної травми починається з виконання рентгенограми (спондилограми) в двох стандартних (передньо-задній і боковій) проекціях, що дозволяє судити про наявність або відсутність пошкодження кісткових структур хребта, але не дає інформації про стан м’якотканинних утворень хребта (рис.11).
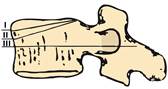
| Рис. 11. Визначення ступеня компресії тіла хребця (відповідно І, ІІ та ІІІ) згідно до рентгенограми у боковій проекції |
Для виявлення пошкоджень в зоні С1 – С2 хребця необхідні рентгенограми в прямій проекції через відкритий рот. Наявність неврологічних порушень і рентгенологічних ознак пошкодження кісткових структур хребта вимагає обов'язкового подальшого дослідження хребта за допомогою методу рентгенівської комп'ютерної томографії (КТ) і магнітно-резонансної томографії (МРТ), що дозволяє уточнити рівень і ступінь пошкодження спинного мозку, м'яких тканин, міжхребцевих дисків (рис. 12 а, б).

| 
|
| а | б |
| Рис. 12. Комп'ютерна томографія поперекового відділу хребта в боковій (а) і аксіальній (б) проекціях. Відмічається компресійно-оскольчатий перелом тіла L1 хребця, посттравматична кіфотична деформація, стеноз (звуження) хребетного каналу |
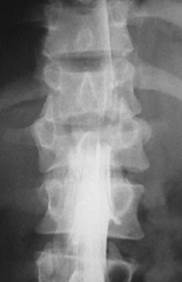
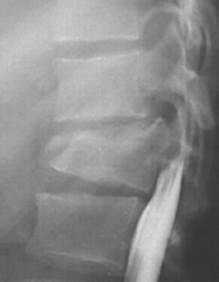
Також для уточнення діагнозу застосовуються висхідна або низхідна мієлографія, КТ- мієлографія, люмбальна пункція для визначення прохідності субарахноїдального простору та складу ліквору (рис. 13).
| 
|
| Рис. 13. Висхідна мієлографія при компресійно-оскольчатому переломі тіла L1 хребця з посттравматичною кіфотичною деформаціей і стенозом (звуженням) хребетного каналу. Відмічається стоп-контраст на рівне тіла L1 хребця |