
Главная страница Случайная страница
КАТЕГОРИИ:
АвтомобилиАстрономияБиологияГеографияДом и садДругие языкиДругоеИнформатикаИсторияКультураЛитератураЛогикаМатематикаМедицинаМеталлургияМеханикаОбразованиеОхрана трудаПедагогикаПолитикаПравоПсихологияРелигияРиторикаСоциологияСпортСтроительствоТехнологияТуризмФизикаФилософияФинансыХимияЧерчениеЭкологияЭкономикаЭлектроника
Группы и факторы риска перинатальной патологии.
|
|
Группу риска определяют после клинического и лабораторного обследования беременной при первом посещении женской консультации в ранние сроки гестации и в течение всего периода наблюдения за ней. Степень риска устанавливается по наличию различных вредных факторов, неблагоприятно влияющих на течение беременности и родов, развитие плода и здоровье новорожденного.
Факторы перинатального риска:
1. Социально- биологические:
а) возраст матери: до 18 и старше 35 лет;
б) возраст отца старше 40 лет;
в) профессиональные вредности: у матери или отца;
г) вредные привычки: мать - курение, употребление алкоголя; отец - злоупотребление алкоголем;
д) массо-ростовые показатели матери: рост 150 см и меньше; масса тела на 25 % выше нормы;
е) явка в женскую консультацию после 20 нед беременности;
ж) экологическое неблагополучие района проживания.
2. Акушерско-гинекологический анамнез: а)число родов 4 и более; б) неоднократные или осложненные аборты; в) оперативные вмешательства на матке и придатках; г) пороки развития матки; д) бесплодие; е) невынашивание беременности; ж) неразвивающаяся беременность; з) преждевременные роды; и) мертворождение; к) смерть в неонатальном периоде; л) рождение детей с генетическими заболеваниями и аномалиями развития; м) рождение детей с низкой или крупной массой тела; н) осложненное течение предыдущей беременности (угроза прерывания, гестоз и др.); о) бактериально-вирусные гинекологические заболевания (генитальный герпес, хламидиоз, цитомегаловирусная инфекция сифилис, гонорея и др.).
3. Экстрагениталъные заболевания: а) сердечно-сосудистые: пороки сердца, гипертензивные расстройства; б) заболевания мочевыделительных путей; в) эндокринопатия; г) болезни крови; д) болезни печени; е) болезни легких; ж) заболевания соединительной ткани; з) острые и хронические инфекции; и) нарушение гемостаза.
4. Осложнения беременности: а)рвота беременных; б) угроза прерывания беременности; в) кровотечение в I и II половине беременности; г) ОПГ-гестоз; д) маловодие; е) многоводие; ж) плацентарная недостаточность; з) многоплодие; и) анемия; к) Rh- и АВО-изосенсибилизация; л) обострение вирусной инфекции (генитальный герпес цитомегаловирусная инфекция и др.); м) анатомически узкий таз; н) неправильное положение плода; о) переношенная беременность; п) индуцированная беременность.
5. Состояние плода: а) задержка внутриутробного развития; б) хроническая гипоксия; в) аномалии развития; г) гемолитическая болезнь.
По наличию неблагоприятных факторов (признаков) перинатального риска выделяют группы женщин с низким, средним и высоким риском. По мере увеличения количества одновременно действующих неблагоприятных факторов нарастает степень перинатального риска, т.е. утяжеляется течение беременности и родов, заболеваний плода и новорожденного. Аналогично возрастает и перинатальная смертность.
Группы перинатального риска:
1. Группа низкого риска. Количество вредных факторов не более 1-2. Беременные практически здоровы и опасности для развития плода нет. Дети рождаются доношенными. Оценка по шкале Апгар у большинства из них составляет 8-9 баллов. В периоде новорожденности особых отклонений в состоянии здоровья детей не отмечается. Последующее психомоторное развитие проходит согласно возрастным стандартам и к концу первого года жизни расценивается как удовлетворительное. Такие женщины нуждаются в диспансерном наблюдении по общепринятой системе.
2. Группа среднего риска. Количество вредных перинатальных факторов составляет от 3 до 6 - это преимущественно экстрагенитальная и генитальная патология, ведущая к различным осложнениям беременности. Перинатальный риск для плода и новорожденного повышается при одновременном действии нескольких неблагоприятных факторов. У детей этой группы женщин чаще наблюдаются различные соматические и неврологические расстройства, которые, однако, носят негрубый транзиторный характер и к моменту выписки проходят. Развитие новорожденных и детей первого года жизни в конечном итоге соответствует возрастным стандартам. Группа беременных со средним риском для развития плода и новорожденного требует наблюдения по индивидуальному плану с использованием специальных медицинских методов и средств, чтобы исход беременности был благоприятным.
3. Группа высокого риска. Количество вредных перинатальных факторов составляет более 6. Беременность часто осложняется угрозой прерывания, тяжелыми формами гестоза, резко возрастает количество рождений недоношенных детей и детей с различной соматической патологией. При установлении высокого перинатального риска необходимо решать вопрос о целесообразности продолжения беременности, поскольку беременность у таких пациенток представляет большую опасность не только для плода, но и для матери. При сохранении беременности составляется индивидуальный план наблюдения с использованием современных методов обследования матери и плода и их лечения.
Перинатальная охрана плода.
Перинатальную охрану плода и новорожденного в первую очередь осуществляют женские консультации, а также специализированные акушерские стационары и отделения патологии беременных родильных домов, санатории для беременных женщин, терапевтические общие и специализированные стационары, диспансеры, поликлиники для взрослых и детей.
Обеспечение нормального внутриутробного развития плода и здоровья новорожденного требует организации их перинатальной охраны по возможности с ранних сроков беременности, когда оплодотворенная яйцеклетка и эмбрион наиболее чувствительны к различным вредным воздействиям факторов внешней и внутренней среды. Очень важно своевременно выявить женщин, у которых высока вероятность гибели или повреждения плода во время беременности и родов. При систематическом наблюдении, надлежащем обследовании и оздоровлении беременных, рациональном ведении родов угроза для плода и новорожденного значительно уменьшается. У женщин, которые взяты под наблюдение в ранние сроки беременности, регулярно посещали врача, были полностью обследованы и получали необходимое лечение, уровень перинатальной смертности в 2- 2, 5 раза ниже ее уровня в целом. Пути перинатальной охраны плода:
1. Оздоровление беременных, улучшение условий их труда и быта, соблюдение санитарно-гигиенических требований, режима питания, отдыха, борьба с вредными привычками - важнейшее профилактическое мероприяте женской консультации в организации перинатальной охраны плода и новорожденного.
2. Социально-правовая раздел работы женской консультации - освобождение беременных от ночных и сверхурочных работ, командировок, работ, связанных с подъемом и переносом тяжестей сверх допустимых норм, перевод беременных на более легкую работу и др.
3. Отбор и направление беременных женщин в различные стационары для госпитализации в профилактических и лечебных целях: около 30 % женщин, состоящих на учете, нуждаются в госпитализации в отделения патологии беременных акушерских стационаров и около 5 % должны оздоравливаться в отделениях санаторного или полусанаторного типа. Большое значение имеет профилактическая госпитализация беременных с экстрагенитальными заболеваниями в первом триместре беременности для квалифицированного решения вопроса о возможности сохранения беременности.
4. Развитие специализированной акушерско-гинекологической помощи, создание перинатальных центров, которые предназначаются для оказания высококвалифицированной амбулаторной и стационарной медицинской помощи женщинам группы высокого риска развития перинатальной патологии и их детям. В центре осуществляется пренатальная диагностика представляющих угрозу и патологических состояний матери и плода, при необходимости проводится корригирующая терапия, выполняется родоразрешение женщин группы высокого риска развития перинатальной патологии, своевременно и адекватно проводится интенсивное лечение новорожденных, в том числе недоношенных. Создание перинатальных центров на базе акушерских стационаров, обеспечивающих организацию всей акушерской помощи в регионе с использованием высокого уровня перинатальной технологии, является перспективным резервом снижения перинатальной заболеваемости и смертности.
Улучшению преемственности в работе акушеров-гинекологов, терапевтов, педиатров по оказанию лечебно-профилактической помощи беременным, снижению лечебно-диагностических и организационно тактических ошибок способствует создание акушерско-терапевтическо-педиатрических комплексов. В своей работе по перинатальной охране плода и новорожденного они используют возможности городских, областных и республиканских специализированных учреждений и консультаций «Брак и семья», медико-генетических консультаций, кабинетов и лабораторий, профильных кафедр и научно-исследовательских институтов.
5. Профилактическая работа и правильное сексуальное воспитание молодежи.
Большую роль в сохранении репродуктивного здоровья родителей имеют центры планирования семьи, деятельность которых направлена на предотвращение абортов, а следовательно, на сохранение репродуктивной функции женщин.
6. Повышение квалификации и обмен опытом врачей женских консультаций, стационарной акушерской помощи, терапевтов, неонатологов, анестезиологов и других специалистов.
Целесообразно проведение кратковременных курсов информации по новейшим достижениям перинатологии для врачей различных специальностей силами сотрудников НИИ и профильных кафедр, а также совместных научно-практических конференций акушеров-гинекологов, терапевтов, педиатров, анестезиологов, генетиков, морфологов и других специалистов.
2. Перинатальная смертность: определение понятия, структура, коэффициент.
Перинатальный период - начинается с 22 полной недели (154-го дня) внутриутробной жизни плода (в это время в норме масса тела плода составляет 500 г) и заканчивается спустя 7 полных дней после рождения (0-6 дней).
Перинатальная смертность - важнейшим показателем качества деятельности женской консультации и родильного дома. Она отражает социальное положение населения, здоровье нации, уровень медицинской помощи вообще и акушерской в частности и учитывается во всех странах.
Живорождение - полное изгнание или извлечение продукта зачатия из организма матери вне зависимости от продолжительности беременности, причем плод после такого отделения дышит или проявляет другие признаки жизни, такие как сердцебиение, пульсация пуповины или произвольные движения мускулатуры, независимо от того, перерезана ли пуповина и отделилась ли плацента. Каждый продукт такого рождения рассматривается как: живорожденный.
Мертворождение - смерть продукта зачатия до его полного изгнания или извлечения из организма матери вне зависимости от продолжительности беременности. На смерть указывает отсутствие у плода после такого отделения дыхания или любых других признаков жизни, таких как сердцебиение, пульсация пуповины или самопроизвольные движения мускулатуры.
Масса при рождении - результат первого взвешивания плода или новорожденного, зарегистрированный после рождения.
Низкая масса тела - масса тела живорожденного или мертворожденного менее 2500 г (включая 2499 г).
Очень низкая масса тела - масса тела живорожденного или мертворожденного менее 1500 г (включая 1499 г).
Чрезвычайно (экстремально) низкая масса тела - масса тела живорожденного или мертворожденного менее 1000 г (включая 999 г).
Перинатальная смертность включает мертворождение (наступление смерти до родов или в родах) и раннюю неонатальную смертность (наступление смерти в течение 168 ч после рождения ребенка).
Методика расчета:
Перинатальная смертность:
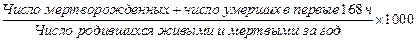
Коэффициент мертворождаемости:
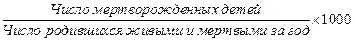
Ранняя неонатальная смертность:
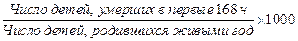
В Европейском регионе показатель перинатальной смертности колеблется от 5 до 20 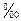 , в том числе в Беларуси показатель перинатальной смертности составляет 5, 3
, в том числе в Беларуси показатель перинатальной смертности составляет 5, 3 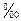 (2005 год).
(2005 год).
Показатель «мертворождаемость» включает два компонента: мертворождаемость до начала родовой деятельности (антенатальная, или пренаталъная, смертность) и мертворождаемость во время родов (интранатальная смертность). Оба показателя рассчитываются аналогичным способом с учетом срока гибели детей.
С помощью указанных интенсивных показателей можно оценить уровень мертворождений, смерти детей в ранний неонатальный и перинатальный период среди всех родившихся детей, в том числе недоношенными, а также качество медицинской помоши беременным, роженицам и новорожденным. Они позволяют сравнить уровень мертворождаемости, ранней неонатальной и перинатальной смертности на разных административных территориях.
Структура перинатальной смертности: а) антенатальная (пренатальная) смертность; б) интранатальная смертность; в) ранняя неонатальная смертность.
Все случаи ПС можно разделить на: а) предотвратимые, б) условно предотвратимые, в) непредотвратимые (ВПР, патология плаценты и пуповины)