
Главная страница Случайная страница
КАТЕГОРИИ:
АвтомобилиАстрономияБиологияГеографияДом и садДругие языкиДругоеИнформатикаИсторияКультураЛитератураЛогикаМатематикаМедицинаМеталлургияМеханикаОбразованиеОхрана трудаПедагогикаПолитикаПравоПсихологияРелигияРиторикаСоциологияСпортСтроительствоТехнологияТуризмФизикаФилософияФинансыХимияЧерчениеЭкологияЭкономикаЭлектроника
Тампонада сердца
|
|
Клинически тампонада характеризуется следующими признаками:
• набуханием шейных вен в сочетании с гипотонией и тупой травмой сердца или ранением;
• парадоксальным пульсом (может быть аритмичным, малым);
• классической триадой Бека (падение АД, увеличение центрального венозного давления, глухость сердечных тонов);
• при перкуссии расширением границ сердечной тупости (увеличен поперечник сердца);
• тоны слабые или не выслушиваются;
• систолическое АД менее 70 мм рт.ст.;
• диастолическое давление может не определяться;
• другими признаками (центральное венозное давление, эхографические и рентгенографические признаки представляются важными для врачей стационаров).
Внезапное скопление 200 мл жидкости в полости перикарда вызывает клиническую картину компрессии сердца, скопление около 500 мл приводит к его остановке [Васильев Ж.Х., 1989].
В клинической картине тампонады выделено 2 стадии [Вульф В.Н., 1986]:
• I стадия — АД на уровне 100-180 мм рт.ст., гемоперикард не более 250 мл;
• II стадия — АД менее 80 мм рт.ст., и это соответствует гемоперикарду более 250мл.
Кровопотеря
Признаки острой кровопотери характерны не только для ранений сердца Поэтому целесообразнее говорить не об острой кровопотере, а о прогрессирующем нарушении гемодинамики, несмотря на отсутствие иногда признаков внутриплеврального кровотечения. Оценка кровопотери — достаточно значимый фактор для определения тактики и прогноза. Для врача «Скорой помощи» можно рекомендовать ориентировочную классификацию степени кровопотери по клинической симптоматике (табл. 13-11).
Таблица 13-11. Классификация кровопотери по степени тяжести
| Класс | Клинические симптомы | Потери ОЦК, % |
| I | Тахикардия | |
| II | Ортостатическая артериальная гипотензия | 20-25 |
| III | Артериальная гипотензия в положении лёжа | 30-40 |
| IV | Нарушение сознания, коллапс | Более 40 |
Смертельной в настоящее время признаётся кровопотеря в 70% ОЦК, в то время как ещё 10—15 лет назад эта цифра составляла 50%, а в 50-е годы — 30%. Как правило, в результате кровопотери при ранениях сердца развивается различной степени нормоцитемическая гиповолемия, ведущая к нарушениям гемодинамики, ишемии органов и тканей. Даже в случае отсутствия тампонады при серьёзных повреждениях сердца кровопотеря может быть столь значительной, что изменяет клинические показатели как центральной, так и внутрисердечной гемодинамики, определяя клинические проявления шока.
Шок
При ранениях сердца шок смешанного типа (комбинация болевого, гиповолемического, геморрагического, кардиогенного, травматического). В зависимости от превалирования того или иного механизма шока возникают и различные вариации его клинических проявлений.
Из объективных методов врачу «Скорой помощи» вполне доступна электрокардиография. Данные ЭКГ в сопоставлении с клинической картиной дают представление о локализации повреждения миокарда. Чаще выявляют изменения по типу инфаркта миокарда:
• снижение вольтажа зубцов;
• конкордатное смещение интервала S— Т (вверх или вниз от изоэлектрической линии);
• сглаженность или инверсия зубца Т.
Изменения, подобные наблюдаемым в острой стадии инфаркта миокарда, определяются при ранении венечных артерий. Реже можно видеть изменения, указывающие на нарушения внутрижелудочковой проводимости - глубокий зубец Q, зазубренность и расширение комплекса QRS. Иногда регистрируют групповые желудочковые или предсердные экстрасистолы трепетание предсердий. При ранении в зонах проводящих путей определяют признаки блокады, при отрыве сосочковых мышц — соответствующие изменения.
Другие объективные методы диагностики (рентгендиагностика, ультразвуковое обследование, радионуклидный анализ, торакоскопия, ангиография и пр.) применяют уже в стационаре.
ТАКТИКА ВРАЧА ИЛИ ФЕЛЬДШЕРА «СКОРОЙ ПОМОЩИ» ПРИ ПОДОЗРЕНИИ НА РАНЕНИЕ СЕРДЦА
Как правило, пострадавших доставляет «Скорая медицинская помощь» (СМП). Служба «Скорой помощи» по рации предупреждает дежурных хирургов о скором поступлении пострадавшего с возможным ранением сердца. Задача бригад СМП — как можно быстрее доставить пациента с подозрением на ранение сердца в хирургический стационар.
Однако уже в пути следует начинать реанимационные мероприятия.
1. При острой кровопотере, шоке I-II степени — венепункция, инфузионная терапия: коллоиды 400 мл, кристаллоиды 400 мл. Обезболивание наркотическими анальгетиками, седативная терапия.
2. Острая кровопотеря, шок III-IV степени: венепункция, переливание кровезаменителей и кристаллоидов, обезболивание наркотическими анальгетиками, седативная терапия.
3. При острой кровопотере, тампонаде сердца: в критических ситуациях — реанимационная пункция перикарда, возвышенное положение, венепункция, умеренное переливание кровезаменителей и кристаллоидов, обезболивание наркотическими анальгетиками.
Наиболее известны и применяемы в настоящее время следующие способы пунктирования полости перикарда.
• Способ Куршмана — прокол в пятом или шестом межреберье слева, отступя на 4—6 см от края грудины; иглу продвигают косо внутрь почти параллельно внутренней поверхности грудной клетки.
• Способ Пирогова, Делорма — пункция у внутреннего края четвёртого и пятого межрёберного промежутка слева у самого края грудины.
• Способ Ларрэ — пункция под седьмой рёберный хрящ у мечевидного отростка в полусидячем положении на глубину 1, 5—2 см через кожу, подкожную клетчатку, медиальный край прямой мышцы живота; далее иглу отклоняют книзу параллельно грудной стенке, проникают кверху и внутрь ещё на 2-3 см (в зависимости от индивидуальных особенностей) и прокалывают перикард.
• Пункция под мечевидным отростком (способ Марфана). Наиболее удобно полусидячее положение. Пункция косо снизу вверх строго по средней линии под мечевидный отросток на 4 см. Затем троакар поворачивают косо книзу и попадают в перикард. Способ наиболее известен (рис. 13-15).
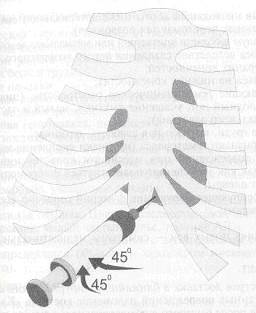
Рис. 13-15. Схема пункции перикарда при тампонаде.
В сельской местности пострадавшего доставляют в районное ЛПУ, где оказывается квалифицированная хирургическая помощь с последующим вызовом торакального хирурга «на себя». В крупных центрах доставку пострадавшего с подозрением на ранение сердца осуществляют сразу в специализированный стационар.
ТРАВМАТИЧЕСКИЙ РАЗРЫВ КРУПНЫХ СОСУДОВ: ГРУДНОЙ АОРТЫ, ПОЛЫХ ВЕН
Травматический разрыв грудной аорты легко просмотреть. Следовательно, его надо заподозрить у любого пострадавшего в автокатастрофе, когда скорость движения автомобиля превышала 60 км/ч. 80-90% пострадавших погибают в первые же несколько минут после травмы.
Этиология
Закрытые или открытые повреждения груди.
КЛИНИЧЕСКАЯ КАРТИНА
Заподозрить травматический разрыв крупных сосудов грудной аорты позволяет ряд признаков:
• локализация раны (95% ран локализуется дистальнее отхождения левой подключичной артерии; разрыв плечеголовного ствола или левой подключичной артерии — при ранах у входа в грудную клетку);
• механизм травмы (повреждение восходящей аорты наиболее вероятен при торможении автотранспорта, при падениях с высоты, авариях самолётов; разрыв нисходящей аорты ниже артериальной связки — при тяжёлых сочетанных переломах тел позвонков);
• систолический шум в области эпигастрия или медиальнее левой лопатки;
• изменение голоса вследствие сдавления левого возвратного нерва;
• гипертензия верхних конечностей;
• ослабление пульса на нижних конечностях;
• быстро нарастающие гемодинамические расстройства (цианоз, бледность кожи, холодный пот, учащение дыхания, малый и частый пульс падение артериального давления);
• сильные боли в груди, выраженная слабость, одышка;
• перкуторные признаки гемоторакса (признаки скопления жидкости);
• при открытом повреждении при массивном кровотечении кровь не свёртывается, так как не успевает подвергнуться фибринолизирующему воздействию плевры;
• быстро прогрессирующее нарушение функций сердечно-сосудистой и дыхательной систем;
• шок;
• при повреждениях полых вен — симптомы медиастинальной гематомы.
ТАКТИКА ВРАЧА ИЛИ ФЕЛЬДШЕРА СМП
Максимально быстрая доставка в ближайший хирургический стационар. При наличии сочетанных повреждений наложение костюма «Каштан». На месте происшествия после быстрого диагностического осмотра необходимо срочно начинать инфузионную и обезболивающую терапию (наркотическими анальгетиками), седативную терапию и продолжать их при транспортировке (транспортировка в возвышенном положении). В условиях сельской местности тактика аналогична применяемой при ранении сердца.
РАНЕНИЯ ЛЁГКОГО
Ранения лёгкого весьма неоднородны по форме, локализации, глубине и объёму повреждения. Различают касательные (затрагивают поверхностную часть паренхимы), сквозные и слепые ранения. Раневой канал может быть узким, желобообразным (с небольшим разрушением лёгочной ткани и плевры) или широко зияющим без повреждения крупных бронхов или с их повреждением. Слепые ранения могут иметь различную глубину (от поверхностных до глубоких вплоть до корня лёгкого). Сквозные ранения встречаются также с различным по диаметру и форме раневым каналом. Раны, распространяющиеся на промежуточные зоны лёгких, более тяжелы, так как сопровождаются серьёзными разрушениями лёгочной ткани, нарушением целости бронхов и крупных сосудов, образованием гематом и воздушных полостей. Ранения прикорневой зоны часто сопровождаются повреждением крупных бронхов и сосудов с быстрой гибелью пострадавших. Следует отметить, что раны лёгкого производят всегда более устрашающее впечатление, чем это следует из сути повреждения. В патогенезе существенное значение имеют дыхательная недостаточность, кровопотеря и связанные с ней гемодинамические расстройства, газовый синдром, проявления гемо- и/или пневмоторакса (различных его видов).
КЛИНИЧЕСКАЯ КАРТИНА РАНЕНИЙ ЛЁГКОГО
Клиническая картина зависит от величины кровопотери и количества крови и газа, скопившихся в плевральной полости.
• Наличие раны в проекции лёгкого.
• Острая боль в груди.
• Острая одышка.
• Лёгочное кровотечение (или кровохарканье).
• Остро возникший кашель.
Проявления гемоторакса, выявляемые без аппаратных и инвазивных методов диагностики, могут быть следующими.
• Малый гемоторакс: минимальные нарушения сердечно-сосудистой и дыхательной системы, которые могут быть кратковременными.
• Средний гемоторакс: слабость, боль в груди, одышка, бледность кожных покровов, учащённое дыхание.
• Большой гемоторакс: выраженная слабость, сильная боль в груди, ярко выраженная одышка. Цианоз, бледность кожи, холодный пот, учащённое дыхание, малый частый пульс, падение АД.
Клиническая картина, связанная с дыхательными расстройствами, типична и определяется объёмом и характером пневмоторакса (открытого, клапанного).
ТАКТИКА ВРАЧА ИЛИ ФЕЛЬДШЕРА СМП
Оказание первой врачебной помощи типично (см. выше «Общие вопросы тактики врача " Скорой помощи " при ранениях груди»).