
Главная страница Случайная страница
КАТЕГОРИИ:
АвтомобилиАстрономияБиологияГеографияДом и садДругие языкиДругоеИнформатикаИсторияКультураЛитератураЛогикаМатематикаМедицинаМеталлургияМеханикаОбразованиеОхрана трудаПедагогикаПолитикаПравоПсихологияРелигияРиторикаСоциологияСпортСтроительствоТехнологияТуризмФизикаФилософияФинансыХимияЧерчениеЭкологияЭкономикаЭлектроника
Питання для самоконтролю
|
|
1. Маса головного мозку в новонародженого становить:
а) 1/11—1/12 маси тіла;
б) 1/8—1/9 маси тіла;
в) 1/4—1/5 маси тіла;
г) 1/20—1/21 маси тіла;
д) 1/40—1/45 маси тіла
2. Найбільш незрілою частиною головного мозку в немовлят є:
а) гіпоталамус;
б) довгастий мозок;
в) середній мозок;
г) таламус;
д) кора великих півкуль
3. У якому віці дитина починає бачити яскраві кольори предметів в неї виникають координовані рухи очей і рук:
а) 1 міс;
б) 2 міс;
в) 3 міс;
г) 4 міс;
д) 6 міс?
4. Що нового з'являється в поведінці дітей віком 3 міс:
а) відрізняє солодке від кислого;
б) розрізняє кольори предметів;
в) відповідає реакцією на запах грудного молока;
г) перевертається на живіт;
д) диференціює звуки і пізнає голос матері?
5. Скільки місяців дитині, якщо вона почала стежити поглядом за іграшкою, утримує голову у вертикальному положенні протягом 1 хв:
а) 3 тиж;
б) 2 міс;
в) 4 міс;
г) 5, 5 міс;
д) 6 міс?
6. Скільки місяців дитині, якщо вона голосно сміється, почала перевертатися з живота на спину, цікавиться іграшками:
а) 2 міс;
б) 3 міс;
в) 5 міс;
г) 6 міс;
д) 7 міс?
Визначте показники нервово-психічного розвитку дитини, що вперше з'являються у віці 6 міс:
а) тримає голову у вертикальному положенні протягом 2 хв;
б) перевертається зі спини на живіт;
в) починає гукати;
г) починає промовляти склади " ма", " ба";
д) починає вставати.
7. Скільки місяців дитині, якщо вона стає біля опори, голосно повторює різні склади, тримає в руках печиво:
а) 3 міс;
б) 5 міс;
в) 8 міс;
г) 1 рік 2 міс;
д) 11 міс?
8. Які показники нервово-психічного розвитку дитини вперше з'являються у віці 12 міс:
а) ходить самостійно;
б) самостійно сидить;
в) промовляє 8—10 слів;
г) промовляє склади " ма", " ба";
д) ходить із підтримкою дорослих?
10. Що нового з'являється в поведінці дитини у віці 3 роки:
а) називає 4 основні кольори;
б) говорить речення з кількох слів;
в) одягається і роздягається за допомогою дорослих;
г) починає використовувати складні речення;
д) знає назви частин тіла?
11. У якому віці встановлюється остаточне співвідношення спинного
мозку і хребта:
а) 2 роки;
б) 3—4 роки;
в) 5—6 років;
г) 7—8 років;
д) 12—14 років?
12. У якому віці закінчується дозрівання мозкових структур і вони
досягають рівня дорослої людини:
а) 25—26 років;
б) 9—10 років;
в) 13—14 років;
г) 16—17 років;
д) 20—21 рік?
13. У скільки разів збільшується маса спинного мозку, структури
якого досягли повної зрілості, порівняно з новонародженим:
а) у 3 рази;
б) у 4 рази;
в) у 8 разів;
г) у 5 разів;
д) у 10 разів?
14. У якому віці закінчується диференціювання клітин кори великих
півкуль, встановлюються зв'язки між окремими ділянками
кори і дитина підготовлена до сприйняття абстракції:
а) 5 років;
б) 7 років;
в) 10 років;
г) 12 років;
д) 16 років?
15. Назвіть рефлекс, який з'являється внаслідок подразнення
шкіри спини вздовж хребта (дитина вигинає тулуб дугою, яка
відкрита в бік подразника):
а) рефлекс Таланта;
б) рефлекс Моро;
в) рефлекс Переса;
г) рефлекс Ландау;
д) рефлекс Керніга,
16. Назвіть рефлекс, який з'являється внаслідок подразнення підошви
по зовнішньому краю в напрямку від стопи до пальців
(розгинання великого пальця, згинання інших пальців, які роз
ходяться віялом):
а) рефлекс Бабкіна;
б) рефлекс Бабінського;
в) рефлекс Робінсона;
г) рефлекс Бауера.
17. Який рефлекс треба перевірити, якщо в пацієнта нестерпний
головний біль, блювання, гіпертермія, запаморочення:
а) рефлекс Керніга;
б) рефлекс Бабкіна;
в) рефлекс Моро;
г) рефлекс Бабінського;
д) хоботковий рефлекс?
18. Про яке захворювання свідчить наявність ригідності м'язів
потилиці та позитивний симптом Брудзінського:
а) енцефаліт;
б) невроз;
в) серозний менінгіт;
г) радикуліт;
д) геміплегію?
19. Яку патологію зору найчастіше виявляють у шкільному віці:
а) гіперметропію;
б) косоокість;
в) міопію;
г) сторонні тіла;
д) кон'юнктивіти?
20. Яка ознака не характерна для гіперметропії в новонародженої
дитини:
а) відносно малі розміри ока;
б) око має кулясту форму;
в) малий розмір передньо-задньої осі ока;
г) чітке зображення предмета за сітківкою ока;
д) чітке зображення предмета перед сітківкою ока?
21. Якими процесами старіння зорового аналізатора можна поясни
ти зниження світлової й темнової адаптації в людей старечого
віку:
а) послабленням кровопостачання ока;
б) атрофічними процесами в зоровому нерві;
в) зменшенням прозорості кришталика;
г) зменшенням еластичності капсули кришталика;
д) звуженням зіниці ока?
22. Якими процесами можна пояснити зниження гостроти зору в
людей після 60 років:
а) зменшенням прозорості заломних середовищ ока;
б) атеросклеротичними змінами в судинах ока;
в) зменшенням кількості еластичних волокон кришталика;
г) атрофічними змінами пігментного епітелію сітківки ока;
д) дистрофічними змінами в аферентних шляхах зорового
аналізатора?
23. Гостре запалення середнього вуха супроводжується болем у
разі надавлювання на козелок. У якому віці цей симптом має
діагностичне значення:
а) у грудному;
б) у переддошкільному;
в) у дошкільному;
г) у молодшому шкільному;
д) у дорослих?
24. Часте інфікування середнього вуха в дітей пов'язане з такими
особливостями слухового аналізатора:
а) коротка і широка слухова (євстахієва) труба;
б) короткий та вузький зовнішній слуховий хід;
в) значна товщина барабанної перетинки;
г) мала висота завитки внутрішнього вуха;
д) малий розмір барабанної перетинки.
25. Люди похилого віку гірше сприймають високочастотні звуки.
Якого діапазону досягає верхня межа високих звуків у людей
віком 65—70 років:
а) до 20 000 Гц;
б) до 25 000 Гц;
в) до 15000Гц;
г) до 10000Гц;
д) до 5000 Гц?
26. Які з перерахованих аналізаторів проявляють свою функцію
відразу після народження:
а) слуховий аналізатор;
б) аналізатор нюху;
в) аналізатор смаку;
г) зоровий аналізатор;
д) тактильної чутливості?
ЗАЛОЗИ ВНУТРІШНЬОЇ СЕКРЕЦІЇ
§ Анатомо-фізіологічні особливості гіпофіза, Геронтологічні зміни гіпофіза. Порушення, які виявляють під час обстеження гіпофіза.
§ Анатомо-фізіологічні особливості щитоподібної залози. Геронтологічні зміни щитоподібної залози. Порушення, які виявляють під час обстеження щитоподібної залози.
§ Анатомо-фізіологічні особливості прищито-подібних залоз.
§ Проблеми, які виникають у пацієнта в разі порушення функцій прищитоподібних залоз. Анатомо-фізіологічні особливості надниркових залоз. Геронтологічні зміни надниркових залоз. Проблеми, які виникають у пацієнтів у разі порушення функцій надниркових залоз.
§ Анатомо-фізіологічні особливості інсулярного апарату підшлункової залози. Геронтологічні проблеми інсулярного апарату підшлункової залози.
§ Проблеми, які виникають у пацієнтів у разі порушення внутрішньосекреторної діяльності підшлункової залози. Розвиток статевих систем у хлопчиків та дівчаток. Особливості репродуктивної функції в період статевого дозрівання чоловіків і жінок. Вікові зміни статевого апарату в чоловіків і жінок. Механізм клімаксу.
§ Проблеми, які виникають у пацієнтів у разі порушення функцій статевих залоз. Питання для самоконтролю.
Залози внутрішньої секреції виробляють і виділяють у кров або лімфу ви-сокореактивні речовини — гормони, які регулюють усі функції організму і підтримують гомеостаз. Наука, що вивчає будову, функції та захворювання залоз внутрішньої секреції, називається ендокринологією.
Анатомо-фізіологічні особливості гіпофіза
Гіпофіз — головна ендокринна залоза, від діяльності якої залежить структура і функція інших залоз (мал. 8). Гіпофіз — невеликий за розміром орган, пов'язаний з гіпоталамусом. Він розташований в основі черепа в
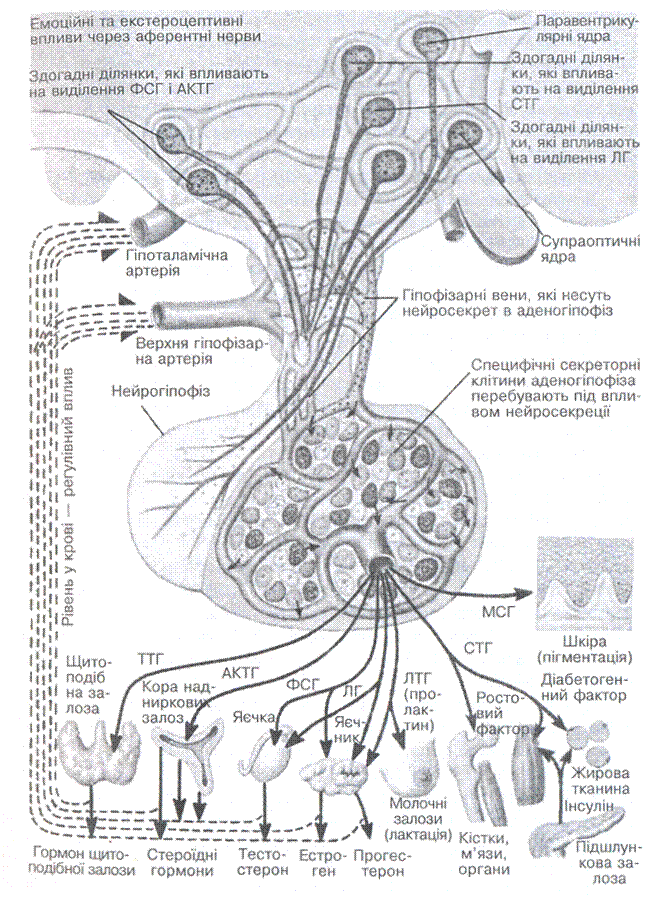
Мал. 8. Схема впливу гіпофіза на інші органи
турецькому сідлі та відокремлений складкою твердої мозкової оболони.
Гіпофіз розвивається з двох окремих зачатків. Один із них — виросток ектодерми, який закладається в ембріона на 4-му тижні внутрішньоут-робного розвитку. З нього розвивається передня частина гіпофіза, яка ще має назву аденогіпофіза. Другий зачаток — виросток проміжного мозку, що складається з нервових клітин; з нього утворюється задня частина, яка ще називається нейрогіпофізом.
Гіпофіз починає свою функцію з 9—10-го тижня ембріогенезу.
У новонароджених маса гіпофіза 10—15 мг, у період статевого дозрівання маса становить 20—35 мг, у дорослої людини — 50—60 мг. Більшу частину маси становить передня частина, на середню частину припадає 1—2 % від загальної маси, на задню частину —18—23 %. Зі збільшенням маси залози гістологічно дозрівають клітини гіпофіза, розміри клітин поступово збільшуються.
Аденогіпофіз виробляє такі гормони:
Соматотропний гормон (СТГ) має білково-анаболічну властивість, стимулює синтез білка, ріст і розвиток скелета, активує хондро- й остеоге-нез. Гормон впливає на збільшення кількості білків у тканинах, посилює розкладання жирів, впливає на затримання фосфору, натрію, калію, кальцію в клітинах організму. Соматотропні гормони виробляють ацидофільні клітини (соматотропоцити). Гормон з'являється в гіпофізі на 9-му тижні ембріогенезу. Концентрація гормону в гіпофізі за період внут-рішньоутробного розвитку зростає в 12 000 разів. У крові плода СТГ вперше з'являється на 12-му тижні. У 4—6 міс вміст СТГ у крові плода стає максимальним. З 5—8-го місяця внутрішньоутробного розвитку концентрація СТГ у 100 разів більша, ніж у дорослих. Залишається високою концентрація і у новонароджених. У плазмі новонародженої дитини концентрація СТГ у 2—3 рази вища, ніж у матері. За 1 тиж життя концентрація СТГ знижується на 50 %. У віці після 3—5 років концентрація СТГ стає такою, як у дорослих.
Припинення росту організму пов'язано із загальними змінами гормональної стимуляції у зв'язку із завершенням статевої зрілості організму. У період затримання та зупинки росту рівень секреції СТГ та чутливість до нього тканин залишаються такими, як і в період інтенсивного росту. Нестача СТГ призводить у дітей до затримки росту — гіпофізарного нанізму, або карликовості. Затримка росту проявляється в дітей у віці після 2 років. Гіпофізарні карлики все життя зберігають дитячі пропорції тіла. Інтелектуальний розвиток при цьому не порушується.
Підвищення продукції СТГ у дітей призводить до гігантизму (у дівчат зріст понад 190 см, у хлопців —понад 200 см). Такий ріст стає можливим тільки до моменту закриття зон росту в разі підвищеної секреції СТГ і частіше зустрічається у хлопчиків.
Кортикотропін (адренокортикотропний гормон — АКІ'1) здійснює: а) проліферацію клітин кори надниркових залоз; б) стимулює біосинтез глюкокортикоїдів, андрогенних кортикостероїдів; в) впливає на меланофо-ри, посилюючи пігментацію шкіри.
Клітини, які синтезують АКЇГ (кортикотропоцити), з'являються в ембріона на 7—8-му тижні. Секреція АКТГ починається з 9-го тижня ембріогенезу, максимальний рівень АКТГ у крові плода спостерігають на 7-му місяці його розвитку, потім концентрація АКТГ знижується, але залишається вищою, ніж у дорослих. Саме на 7-му місяці внутрішньоутроб-ного розвитку в плода здійснюються такі процеси:
• дозрівають клітини надниркових залоз;
• збільшується швидкість утворення гідрокортизону і тестостерону;
• починають діяти не тільки прямі, а й зворотні зв'язки між гіпофізом
і наднирковими залозами (на секрецію АКТГ починає впливати рівень
кортикостероїдів у крові плода).
У новонародженої дитини функціонують усі ланцюжки системи гіпоталамус — гіпофіз — кора надниркових залоз. Концентрація АКТГ у крові новонародженого протягом 1-го тижня залишається високою. З перших годин життя дитина реагує на стресові подразнення організму матері (наприклад, оперативні втручання). Ця реакція проявляється підвищенням рівня концентрації кортикостероїдів у крові й сечі дитини. Однак ці реакції виражені гірше, ніж у дорослих.
Концентрація АКТГ у новонароджених становить: у 1-й тиждень життя — 8—13 ммоль/л; у дітей віком від 1 тиж до 10 років — 4 ммоль/л; у підлітків — 5, 5 ммоль/л.
Підвищення або зниження секреції АКТГ у дітей супроводжується складними порушеннями функцій багатьох органів і систем.
Посилення секреції АКТГ спостерігається при хворобі Іценко— Кушінга, коли уражена гіпоталамо-гіпофізарна зона. У дітей затримується ріст, відкладається жир переважно на тулубі, спостерігається місяце-подібне обличчя, з'являється передчасне статеве оволосіння, остеопороз, гіпертонія, діабет, трофічні порушення шкіри.
У разі нестачі АКТГ спостерігаються такі самі зміни, як і в разі недостатньої секреції глюкокортикоїдів.
Тиреотропін (тиреотропний гормон — Тії) впливає: а) на проліфецію клітин кори надниркових залоз; б) стимулює синтез її гормонів, їх ивщьнення із зв'язку з треоглобуліном та їх секрецією; в) підвищує акумуляцію залсзою йоду.
Базофільні клітини (тиреотропоцити) з'являються на 8-му тижні ембріогенезу. Вміст ТТГ в аденогіпофізі постійно збільшується протягом усього періоду внутрішньоутробного розвитку.
У крові плода ТТГ визначається на 12-му тижні, а з 4-го місяця його концентрація стає в 5 разів вищою, ніж у дорослих і утримується на цьому рівні до народження дитини. У дівчаток концентрація ТТГ вища, ніж у хлопчиків. Вплив ТТГ на щитоподібну залозу в плода починає проявлятися з 4, 5—5 міс внутрішньоутробного розвитку.
На 1-му році життя кількість тиреотропоцитів збільшується. Синтез ТТГ і його секреція значно підвищуються в перші два роки життя і перед статевим дозріванням. Так, у дитини віком 1, 5 року концентрація ТТГ у крові у 8—10 разів вища, ніж у наступні вікові періоди.
Лютропін (лютеїиізувальний гормон — ЛГ). Цей гормон у жінок завершує дозрівання яйцеклітин, овуляцію й утворення жовтого тіла; у чоловіків стимулює проліферацію андрогенів.
Фолітропін (фолікулостимулювальнш гормон — ФСГ). У жінок він стимулює ріст і дозрівання оваріальних фолікулів, у чоловіків — ріст і проліферацію сім'яних залоз, сперматогенез.
Обидва гормони (ЛГ і ФСГ) називають гонадотропінами або гонадотропними гормонами (ГТГ).
ГТГ виробляють базофільні клітини гіпофіза — гонадотропоцити, які починають розвиватися на 8-му тижні ембріогенезу. У гіпофізі з'являється гормон ЛГ, через 2 тиж — гормон ФСГ. Максимальна концентрація обох гормонів у гіпофізі досягається в 4, 5—6, 5 міс. У крові плода ГТГ з'являються з 3-го місяця внутрішньоутробного розвитку. У наступні місяці у плода ЛГ перевищує концентрацію ФСГ. У плода жіночої статі концентрація гормонів вища, ніж у плода чоловічої статі.
У другій половині вагітності у плода формується зв'язок між гонадотропною функцією гіпофіза, гормонами статевих залоз і гіпоталамусом. У новонароджених концентрація в крові ЛГ дуже висока, на 7-й день після народження відбувається різке її зниження. До 7—8 років у дітей вміст у крові гормонів ЛГ і ФСГ залишається дуже низьким.
У 14 років концентрація в крові ЛГ і ФСГ збільшується в 2—2, 5 разу порівняно з концентрацією у 8 років. У дівчаток ГТГ секретуються циклічно, з чим пов'язується початок статевих циклів. До 15—16 років вміст ГТГ у крові на 1/3 нижчий, ніж у дорослих.
Після 18 років показники ЛГ і ФСГ досягають величин, які характерні для дорослих.
Лахтотрошн (пролакгш, пролактотропшш гормон — ПТГ). Цей гормон у жінок впливає на функцію грудних залоз, стимулює лактацію, у чоловіків є чинником росту передміхурової залози. ПРЛ виробляється ацидофільними клітинами (лактотропоцитами). Перші такі клітини з'являються в аденогіпофізі на 9-му тижні розвитку ембріона, до 4 міс їх кількість збільшується. У цей період починається секреція ПРЛ.
Концентрація ПРЛ в крові плода збільшується наприкінці вагітності. Концентрація його в крові плода така сама, як концентрація ПРЛ в крові матері та амніотичній рідині.
У новонароджених дітей вміст гормону високий. Протягом року він поступово знижується й утримується до періоду статевого дозрівання на рівні 5 мкг на 1 л. У жіночому організмі в період становлення статевих циклів показники концентрації в крові ПРЛ коливаються від 11 до 40 мкг на 1 л.
Мвланотропів (мелавостимупювальвий гормон — МСГ). Стимулює ферментні системи меланоцитів, зумовлює диспепсію пігментних гранул меланоцитів, що призводить до пігментації шкіри.
МСГ виробляється проміжною частиною аденогіпофіза, починає синтезуватись у плода на 10—11-му тижні, рівень його концентрації протягом внутрішньоутробного розвитку залишається стабільним.
У крові вагітної жінки концентрація гормону підвищена, що зумовлює появу на шкірі пігментних плям.
Лінотронів (ліпотропнш гормон —ЛІТ). Цей гормон впливає на жировий обмін, стимулює використання жиру в енергетичному обміні.
Уся секреторна діяльність аденогіпофіза перебуває під контролем гіпоталамуса, який синтезує стимулювальні фактори - - ліберини і гальмівні фактори — статини.
Нейрогіпофіз виділяє в кров 2 гормони — антидіуретичний (АДГ) — вазопресин та окситоцин. Вазопресин є нейросекретом супраоптичного, а окситоцин — паравентрикулярного ядер гіпоталамуса. Синтез гормонів починається на 3—4-му місяці внутрішньоутробного розвитку. По аксонах гіпоталамо-гіпофізарної системи вазопресин і окситоцин транспортуються в нейрогіпофіз, де вперше з'являються на 4—5-му місяці ембріогенезу. Концентрація цих гормонів у крові плода постійно збільшується до моменту народження дитини.
Через 20—22 год після народження концентрація вазопресину в крові дитини різко зменшується. З віком у дитини посилюється функція цього гормону. Окситоцин проявляє в дітей лише антидіуретичну дію. Після завершення статевого дозрівання чутливими до окситоцину стають матка і ФУДні залози.
Вазопресин посилює реабсорбцію води із солі в дистальних відділах ниркових канальців і є регулятором водного балансу організму.
Окситоцин забезпечує скорочення м'язів матки, особливо в процесі пологів, впливає на секрецію молока.
Геронтологічні зміни гіпофіза
Маса гіпофіза дорослої людини — 50—60 мг. У жінок його маса більша, ніж у чоловіків. У період старіння організму маса гіпофіза зменшується в чоловіків і не змінюється в жінок. У старечому віці може спостерігатися васкуляризація гіпофіза. Вікові зміни морфології гіпофіза полягають у тому, що кількість еозинофільних гранулоцитів зменшується зі збільшенням кількості базофільних гранулоцитів, функціональні елементи замінюються на сполучну тканину, спостерігається зменшення його кровопостачання. Але в багатьох людей не відбувається атрофічних змін гіпофіза і він зберігає свій активний стан.
Однією з головних ознак організму є припинення репродуктивної діяльності. Ця діяльність залежить від гонадотропної функції гіпофіза. У жінок вікові зміни гонадотропної функції настають раніше, ніж у чоловіків, що зумовлює більш пізнє зменшення статевої функції в чоловіків.
У жінок у віці 40—45 років екскреція гонадотропінів втрачає характер циклічності, у віці 50—59 років збільшується секреція гонадотропінів, після 60 років вона знижується.
Порушення, які виявляються під час обстеження гіпофіза
Клінічне обстеження пацієнта передбачає:
1.Оцінку стану трофіки тканин організму.
2.Визначення маси і зросту пацієнта.
3.Порівняння динаміки їх збільшення.
4.Визначення розподілу підшкірної жирової клітковини.
5. Оцінку розвитку вторинних статевих ознак.
Під час оцінки лабораторних аналізів звертають увагу на загальний діурез; частоту сечовипускань та питому вагу сечі.
Щоб визначити форму, структуру і розміри гіпофіза, проводять комп'ютерну томографію і магнітно-резонансну томографію. Для визначення функціонального стану гіпофіза застосовують радіоімунологічні методи виявлення рівня гормонів у крові пацієнта.
На основі оцінки клінічного обстеження виявляють ендокринологічні проблеми пацієнта. Для вирішення цих проблем медична сестра складає план сестринських дій.
Проблема Дистрофічні зміни шкіри та її придатків, атрофія м'язів та внутрішніх органів, гіпотермія, артеріальна гіпотонія
Причина Гіпофізарна кахексія (хвороба Сімондса). Пухлини, хронічні інфекції, емболії мозкових судин гіпоталамо-гіпофізарної зони.
Мета Поліпшити загальний стан, спрямувати зусилля на ліквідацію апатії, психічних розладів, нормалізацію рівня глюкози в крові, теплорегуляцію. Зробити все можливе для припинення розвитку хвороби.
Дії Провести повне клінічне обстеження.
медичної Виявити причину захворювання (якщо це можливо).
сестри Організувати консультацію ендокринолога. Контролювати дотримання повного спокою, повноцінного харчування, гігієнічних умов, лікування в ендокринолога. Здійснювати контроль за біохімічними аналізами.
Проблема Карликовість, яка розвивається у віці 2 —3 роки, рідше — у старших дітей
Причина Ппофізарнии нанізм, який розвивається внаслідок недостатності продукції гормону росту (можуть бути пухлини, травми, інфекції, інтоксикації гіпофіза).
Мета Провести стимуляцію росту, зміцнення загальних сил організму.
Дії Провести повне клінічне обстеження.
медичної Організувати консультацію ендокринолога.
сестри Організувати повноцінне харчування, вітамінотерапію. Контролювати проведення терапії анаболічними гормонами, замісної терапії за призначенням ендокринолога. Якщо діагностована пухлина гіпоталамо-гіпофізарної зони, вирішувати питання про хірургічне лікування або рентгенотерапію.
Проблема Ожиріння за жіночим типом, гіпоплазія статевих органів, частіше у дітей віком 5 —6 років
Причина Ураження окремих ділянок гіпофіза або гіпоталамуса внаслідок пухлин, енцефаліту, менінгоенцефаліту.
Мета Зменшити ожиріння, нормалізувати процес статевого дозрівання.
Дії Провести повне клінічне обстеження.
медичної Дітей з ожирінням обов'язково консультувати в ендокринолога.
сестри Контролювати дотримання дієти з обмеженням вуглеводів і жирів.Використовувати масаж, ЛФК.
Контролювати лікування гонадотропіном за призначенням ендокринолога.
Здійснювати спостереження за біохімічними аналізами (рівнем 17-оксикортикостероїдів у плазмі та 17-кетос-тероїдів у сечі, рівень яких знижується з погіршенням стану).
Проблема Посилений ріст у віці після 10 років
Причина Гіпофізарний гігантизм через посилене виділення гормону росту.
Мета Пропорційний гігантизм не потребує втручань. У разі непропорційного гігантизму пригнічувати функцію гіпофіза і прискорити ріст епіфізів кісток.
Дії Провести повне клінічне обстеження.
медичної Організувати консультацію ендокринолога.
сестри Контролювати проведення курсу естрогенів за призначенням ендокринолога в разі непропорційного гігантизму.
Якщо виявлено пухлину гіпофіза, вирішувати питання про хірургічне втручання або проведення променевої терапії.
Проблема Збільшення окремих частин тіла (щелепи, носа, вух, язика, стопи, кисті тощо)
Причина Акромегалія, що розвивається внаслідок еозинофільної аде номи гіпофіза або гіперплазії його ацидофільних клітин.
Мета Спрямувати зусилля на ліквідацію безсоння, м'язової слабкості, головного болю, при цьому поліпшити гостроту зору, слуху, затримати прогресуючий розвиток хвороби.
Дії Організувати консультацію ендокринолога.
медичної Вирішити з ендокринологом питання про хірургічне
сестри втручання, продовження рентгенотерапії.
Проводити консервативну терапію за призначенням ендокринолога.
Проблема Місяцеподібне обличчя. Ожиріння з відкладенням жиру в ділянці шиї, обличчя, верхньої частини тулуба, живота
Причина Хвороба Іценка — Кушінга, яка розвивається через базо-фільну аденому гіпофіза. Причиною патології може стати синдром Іценка — Кушінга, який виникає внаслідок первинного ураження надниркових залоз.
Мета Нормалізувати загальний стан пацієнта, підтримувати нормальний артеріальний тиск, нормалізувати роботу серцевого м'яза, запобігати крововиливам, кровотечі, приєднанню інфекції.
Дії Провести клінічне обстеження, по можливості з'ясувати
медичної причинузахворювання.
сестри Організувати консультацію ендокринолога.
Вести спостереження за біохімічними показниками в аналізах крові та сечі й доповідати лікарю (про рівень АКТГу крові та 17-кетостероїдів у сечі). Контролювати проведення терапії за призначенням лікаря.
Проблема Спрага, поліурія
Причина Нецукровий діабет через недостатність антидіуре-
тичного гормону в разі травм голови, психічних травм, гострих та хронічних інфекцій.
Мета Нормалізувати водно-сольовий баланс.
Дії Провести клінічне обстеження пацієнта, з'ясувати при чину
медичної захворювання.
сестри Організувати консультацію ендокринолога.
Проводити замісну терапію адіурекрином або пітуїтри-ном за призначенням ендокринолога.
Анатомофізіологічні особливості щитоподібної залози
Щитоподібна залоза складається з двох часток, які з'єднані перешийком (мал. 9). Розташована залоза в ділянці шиї між щитоподібним хрящем і 5— 6-м кільцеподібними хрящами трахеї. Маса залози в дорослої людини 15— ЇО г. Тканина залози складається з фолікулів, які заповнені колоїдом з йодом. Розрізняють три види клітин:
• А-клітини — тироцити, які виділяють тироксин, — Т4 і трийодти-ронін — Т3;
• В-клітини, які містять біогенні аміни;
• С-клітини, які синтезують кальїїитонін.
Щитоподібна залоза розвивається з випинання вентральної стінки глотки на 3—4-му тижні внутрішньоутробного розвитку. На 7-му тижні в залозі починають формуватися фолікули, на 11-му тижні вони мають значну кількість колоїдів, здатні накопичувати йод. Виділення тироксину в кров починається наприкінці 3-го місяця. У крові плода є білок, який зв'язує тироксин. Концентрація тироксину (Т4) та трийодтироніну (Т3) у крові досягає високого рівня в 4, 5—5 міс і тримається на ньому до народження дитини.
Гормони щитоподібної залози відіграють важливу роль у розвитку плода, у процесі його росту, диференціації клітин. Надлишок або нестача тиреоїдних гормонів в антенатальний період призводить до порушення розвитку ЦНС і процесів окостеніння. У новонародженої дитини концентрація в крові тиреоїдних гормонів вища, ніж у дорослих, і становить для Т4 — 198 ммоль на 1 л (у дорослих 75—170 ммоль на 1 л), для Т4 — 4 ммоль на 1 л (у доросли 2, 5 ммоль на 1 л). Протягом кількох діб концентрація гормонів у ново народженого знижується.
У дітей щитоподібна залоза продовжує розвиватися. Маса залози в дитини 7 років порівняно з новонародженим збільшується в 3, 5 разу (мал. 10). У цей віковий період гормони мають особливе значення для росту, психічного та розумового розвитку. Гормони щитоподібної залози значно впливають на процеси обміну, посилюють газообмін, передусім поглинання тканинами і виділення вуглекислого газу, впливають на білковий обмін, посилюючи асимілятивні та дисимілятивні процеси, на процеси обміну жирів вуглеводів, посилюють виділення води, беруть участь в обміні хлоридів, впливаючи на мінеральний
обмін, визначають обмін калію І кальцію в організмі, відповідають
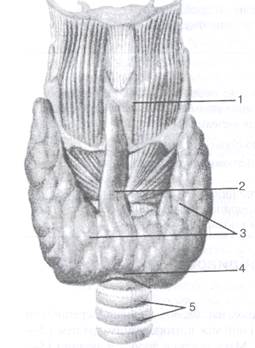 |
Мал. 9. Схема будови щитоподібної залози:
1 — щитоподібний хрящ; 2 — перешийок; З — дві частки залози (права і ліва);
4 — фолікул; 5 — хрящі гортані
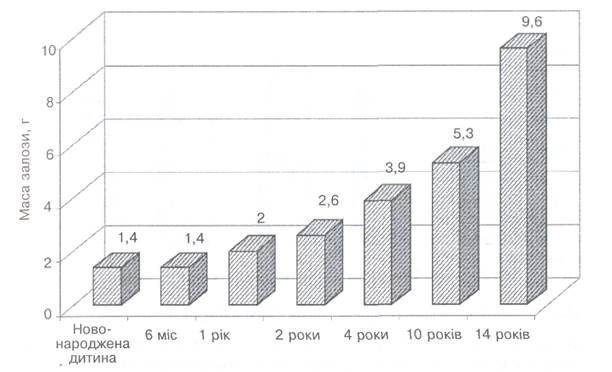 |
Мал. 10. Вікові зміни маси щитоподібної залози в дітей
за розвиток скелета, нормальну морфологічну і біохімічну структуру нейронів у ЦНС, дозрівання нейроендокринних регуляторних систем.
Прискорене збільшення маси залози і посилення функцій відбувається в період статевого дозрівання. Синтез і секреція гормонів щитоподібної залози залежить від статевих гормонів. У складному механізмі взаємодії гормонів естрогени стимулюють, а тестостерони — гальмують активність щитоподібної залози.
Геронтологічні зміни щитоподібної залози
Залоза досягає максимальної маси у віці 40—50 років (мал. 11), у жінок маса залози більша, ніж у чоловіків. З віком маса її не змінюється. У людей старечого віку паренхіма щитоподібної залози неоднорідна: залозиста тканина чергується з прошарками лімфоїдної, фолікули поліморфні, у деяких ділянках фолікули зникають, колоїд гомогенний, стає щільнішим. Зменшується висота клітин фолікулів і кількість сполучної тканини. Артеріосклероз призводить до зниження інтенсивності кровопостачання залози. У процесі старіння відбуваються зміни функціонального стану щитоподібної залози. З віком знижується активність секреції та затримується процес синтезу йодованих тиронінів. Периферійний ефект тиреоїдних гормонів залежить від концентрації їх вільних фракцій у крові. З віком знижується інтенсивність біосинтезу тиреоїдних гормонів, їх секреція, концентрація в крові, збільшується відносна частка вільного тироксину в кількості гормону, що циркулює в крові. Зниження з віком тироксинзв'язувальної здатності білків крові має пристосувальне значення, що спрямовано на підтримку постійної концентрації вільної фракції Т4, яка фізіологічне більш активна.
 |
Мал. 11. Зміна маси щитоподібної залози в дорослих людей
Зниження тироксинзв'язувальної функції глобуліну крові призводить до збільшення вільного Т4, що призводить до його проникності в тканини в умовах зниженої секреції його щитоподібною залозою.
Порушення, які виявляються
під час обстеження щитоподібної залози
Під час огляду передньої поверхні шиї можна побачити розміри щитоподібної залози, якщо вона збільшена. Під час пальпації щитоподібної залози слід передусім звернути увагу на розміри залози. На основі огляду і пальпації розрізняють п'ять ступенів її збільшення:
1-й ступінь — залозу під час огляду не можна виявити візуально і вона ледь-ледь промацується;
2-й ступінь — залоза видима в разі повного розгинання шиї і пальпується добре;
3-й ступінь — залозу чітко можна розгледіти у звичайному положенні шиї;
4-й ступінь — залоза значно збільшена і виходить за краї груднинно-ключично-соскоподібних м'язів;
5-й ступінь — залоза різко збільшена і деформує контури шиї.
Крім того, необхідно звернути увагу на такі показники:
• консистенція залози (у нормі м'яка й еластична);
• характер поверхні (у нормі гладенька);
• характер збільшення (вузловий чи дифузний);
• ступінь рухомості під час ковтання (у нормі пульсація відсутня);
• наявність больового синдрому (у нормі безболісна).
Для точнішого визначення форми, розмірів, локалізації, щільності залози виконують ультразвукове дослідження, термографію, проводять морфологічне вивчення пунктату залози.
Для оцінки функцій залози застосовують такі специфічні методи, як дослідження гормонів Т3, Т4, ТТГ у сироватці крові та визначення ступеня йодної недостатності.
На основі оцінки стану щитоподібної залози та її функцій можна виявити проблеми пацієнта. Для вирішення цих проблем медична сестра складає план сестринського догляду.
Проблема Набряк шкіри, підшкірної жирової клітковини, гіпотермія
Причина Мікседема — недостатність щитоподібної залози (гіпотиреоз).
Мета Нормалізувати функцію щитоподібної залози.
Дії Організувати консультацію ендокринолога.
медичної Контролювати проведення замісної терапії препаратом
сестри тиреоїдином за призначенням ендокринолога.
Під час проведення диспансеризації дітей з гіпотиреозом консультувати їх у невропатолога, стежити за їх психічно-нервовим розвитком.
Проблема Задишка, серцебиття, підвищена пітливість, збудливість, розлад сну
Причина Тиреотоксикоз.
Мета Нормалізувати функцію щитоподібної залози.
Дії Забезпечити пацієнту фізичний і психічний спокій.
медичної Організувати консультацію ендокринолога.
сестри Організувати повноцінне харчування.
Контролювати проведення терапії за призначенням ендокринолога (використовують препарати йоду). Якщо консервативне лікування тривалістю 4 — 6 міс не дає ефекту, вирішувати питання про хірургічне втручання
Проблема Видиме збільшення щитоподібної залози. Деформація шиї
Причина Ендемічний зоб.
Мета Зменшити розміри щитоподібної залози, нормалізувати її функцію.
Дії Організувати консультацію ендокринолога.
медичної Контролювати проведення лікування препаратом анти-
сестри струміном за призначенням ендокринолога. Налагодити повноцінне харчування пацієнта. Простежити за нормалізацією режиму дня.
Анатомо-фізіологічні особливості прищитоподібних залоз
Прищитоподібні залози — це тільця овальної форми, мають гладеньку поверхню, розмір їх у дорослої людини становить 5—7 mm x 2—4 мм, маса — 20—50 г. Розрізняють дві верхні й дві нижні залози. Розташовані чотири залози в клітковині між частками щитоподібної залози і стравоходом.
Прищитоподібні залози виділяють у кров паратгормон, який в організмі підтримує гомеостаз кальцію. Цей гормон підвищує рівень кальцію в крові, збільшує активність остеоцитів і остеокластів, зменшує реабсорбцію фосфору в канальцях нирок і тим самим збільшує фосфат-урію, підвищує утворення в нирках активної форми вітаміну D3, підвищує реабсорбцію кальцію в тонких кишках.
Прищитоподібні залози починають розвиватися на 5—6-му тижні внутрішньоутробного розвитку. Водночас починається секреція паратгор-мону, його роль у плода така сама, як і в дорослих — підтримання нормальної концентрації кальцію в крові. Концентрація паратгормону в крові судин пуповини близька до концентрації гормону в крові матері — 70— 330 мг в 1 л, підтримуються ці концентрації незалежно одна від одної.
Після народження дитини в прищитоподібних залозах відбуваються гістологічні зміни. З'являються оксифільні клітини, кількість їх збільшується до 10 років, а вже у віці 12 років у залозах з'являється жирова тканина й об'єм залозистої тканини поступово зменшується. Максимальна функціональна активність залоз проявляється в перші 2 роки життя, коли остеогенез найінтенсивніший; у подальшому функція залоз повільно знижується.
Проблеми, які виникають
у пацієнта в разі порушення функцій
прищитоподібних залоз
Прямим об'єктивним методом оцінки стану і функцій прищитоподібних залоз є визначення в крові рівня паратгормону, а також рівня іонізованого кальцію в сироватці крові, рівня загального кальцію в сироватці крові та фосфору в сечі.
Стан прищитоподібних залоз оцінюють після з'ясування таких клінічних ознак:
—підвищена нервово-м'язова збудливість;
—ураження кісток, зубів;
—ураження шкіри і її придатків.
Обов'язково слід враховувати дані лабораторних досліджень, ультразвукової діагностики, термографії, томографії.
Медична сестра виявляє проблеми пацієнта, обговорює їх з родичами і для вирішення цих проблеми складає план сестринського догляду.
Проблема Спазм м'язів кистей рук, стоп, ларингоспазм, можливі загальні судоми
Причина Ппопаратиреоз (тетанія) через недостатнє продукування паратгормону внаслідок природженої неповноцінності залоз, інфекції, інтоксикації, спазмофілії.
Мета Провести ліквідацію гіпокальціємії, гіпофосфатемії, секреторної недостатності прищитоподібних залоз.
Дії Під час гострого нападу тетанії ввести 10 % розчин
медичної кальцію глюконату з розрахунку 1 мп на кожен рік
сестри життя, дорослим — 10—15 мл внутрішньовенне або внутрішньом'язово (можна вводити внутрішньовенне в 10 % розчині кальцію хлориду в тій же дозі). Організувати консультацію ендокринолога. Провести обстеження пацієнта з використанням додаткових методів.
За призначенням лікаря проводити курс препаратами кальцію. До курсу лікування включають препарати вітаміну D, амонію хлорид, седативні препарати, гормони.
Проблема Біль у кістках, часті переломи кісток унаслідок незначного навантаження
Причина Гіперпаратиреоз через надлишок секреції паратгормону в разі гіперплазії залозистої тканини.
Мета Нормалізувати обмін кальцію в організмі, зменшити секрецію паратгормону, припинити прогресування хвороби.
Дії Після встановлення діагнозу лікарем-ендокринологом
медичної вирішувати питання про хірургічне втручання,
сестри оскільки видалення частини залози — єдиний метод лікування.
Анатомо-фізіологічні особливості надниркових залоз
Надниркові залози — це парні утвори, які розташовані за очеревиною над верхніми полюсами нирок на рівні XI—XII грудних хребців (мал. 12). Кожна надниркова залоза має кірковий шар і мозкову речовину. Гістологічне в корі надниркових залоз розрізняють три зони, кожна з яких виробляє свої гормони, а саме:
• клубочкова зона синтезує мінералокортикоїди;
• пучкова зона — глюкокортикоїди;
• сітчаста зона — андрогени.
Первинна кора надниркових залоз закладається в ембріона на 4—5-му тижні його розвитку. На 2-му місяці кора ділиться на два шари: тонкий зовнішній (потім розвивається в постійну кору надниркових залоз) і масивніший внутрішній (короткочасна фетальна кора). З кінця 2-го місяця починається секреція гормонів. У першій половині вагітності в організмі плода гормони секретуються фетальною корою надниркових залоз, у другій половині вагітності — зовнішньою справжньою корою надниркових залоз. На 8-му тижні ембріогенезу синтезуються гормони — попередники естрогенів. Після 6-го місяця внутрішньоутробного розвитку починають вироблятися глюкокортикоїди (кортизон). На 5-му місяці внутрішньоутробного розвитку надниркові залози починають реагувати на АКТЕ Перед народженням дитини в крові плода високий рівень глюкокор-тикоїдів відповідає їх рівню в крові матері. Для плода глюкокортикоїди мають велике значення, оскільки вони потрібні для синтезу і відкладення глікогену в печінці, розвитку загруднинної залози і легень. Глюкокортикоїди необхідні для утворення в легенях сурфактанту, у разі гіпофункції
 |
Man. 12. Схема розташування надниркових залоз:
1 — надниркові залози; 2 — нирки
цих гормонів у період внутрішньоутробного розвитку в новонароджених проявляється синдром гіалінових мембран і ателектазів.
Продукування мінералокортикоїдів починається з 4-го місяця внутрішньоутробного розвитку. У крові плода визначається альдостерон, концентрація якого з часом збільшується.
У новонародженої дитини справжня кора надниркових залоз має три зони, як у дорослих. Фетальна кора після народження дегенерує. У 1-й тиждень життя дитини диференціація фетальної кори відбувається на 50 %, наприкінці 1-го року життя залишається лише 15 % фетальної кори.
Функція кори надниркових залоз після народження значно змінюється. У перші дні життя в новонародженого синтез кортикостероїдів знижений, з 10-го дня він підвищується, а з 2-го тижня стає як у дорослих. На 3-му тижні формується добовий ритм секреції.
У дітей віком 1—3 років секреція кортикостероїдів збільшується. До періоду статевого дозрівання секреція гідрокортизонів нижча, ніж у дорослих. У 12 років їх секреція збільшується, з'являються відмінності вироблення кортикостероїдів: у хлопчиків їх виробляється більше (екскреція кетостероїдів 8—9 мг), ніж у дівчаток (екскреція кетостероїдів 7 мг). Порушення діяльності надниркових залоз у дітей призводить до важких хвороб.
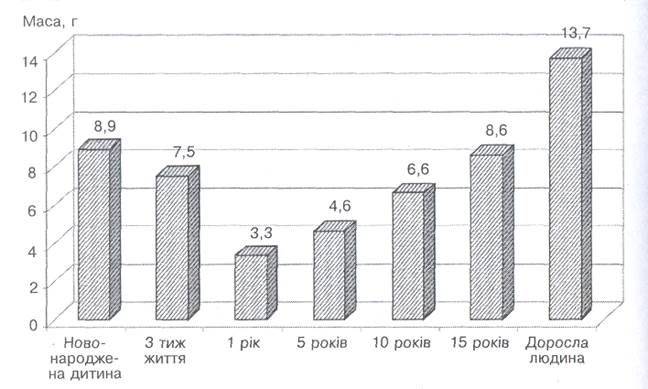 |
Мал. 13. Середня маса надниркових залоз у дітей різного віку
та в дорослої людини
Мозкова речовина надниркових залоз формується в онтогенезі пізно. Синтез адреналіну починається з кінця 3-го місяця внутрішньоутробного розвиту. Адреналіну в плода утворюється мало.
У новонароджених мозкова речовина надниркових залоз розвинута недостатньо. Збільшення хромафітних клітин відбувається з 3—4 років до 7—8 років. Від народження до 7 років маса мозкової речовини збільшується в 2, 5 разу (маса тіла дитини — у 5 разів). У 10 років маса мозкової речовини така сама, як у дорослих (мал. 13). Новонароджені діти вже з перших днів реагують на стреси, при цьому в них підвищується секреція катехоламінів, переважно норадреналіну. Катехоламіни беруть участь у терморегуляції, посилюють окисні процеси в разі охолодження. Протягом 1-го року життя секреція катехоламінів посилюється.
У віці від 1 до 3 років формується добова і сезонна циклічність вироблення катехоламінів. Виділення норадреналіну має два періоди добового збільшення екскреції: перший — о 9—12 год, другий — о 18—21 год. Екскреція адреналіну мінімальна вночі. Весною катехоламінів виробляється більше. З віком роль катехоламінів підвищується в адаптогенних реакціях організму, регуляції обміну вуглеводів, діяльності системи кровообігу та інших системах організму. Тому протягом дитячого віку секреція катехоламінів увесь час збільшується.
Геронтологічні зміни надниркових залоз
Вікові зміни в структурі надниркових залоз проявляються в розростанні сполучної тканини, часто розвиваються мікроаденоми, вогнищеві гіперплазії, лімфоплазмоцитарні інфільтрати, атрофія кіркового шару надниркових залоз. У клітинах кіркового шару також відбуваються дегенеративні зміни в ядрах і мітохондріях, з'являються лізосоми, ліпідні гранули, вакуолі.
Клубочкова зона надниркових залоз виділяє мінералокортикоїди, головним гормоном є альдостерон, який підтримує водний баланс організму. У чоловіків значно зменшується виділення альдостерону після 60 років, у жінок — після 70 років. У клімактеричний період значно зменшуються статеві гормони, які підтримують і посилюють діяльність клубочкової зони прямо і через АКТГ передньої частки гіпофіза.
Пучкова зона кори надниркових залоз синтезує глюкокортикоїди, вони регулюють обмін білків, жирів, вуглеводів, підтримують гомеостаз організму, формують адаптивні реакції. Найбільшу біологічну активність мають кортизол і кортикостерон. З глобуліном зв'язується 75 % кортизолу, 15 % — з альбуміном, тільки 8—10 % загальної кількості кортизолу залишається у вільній, біологічно активній формі. Зниження секреції глюко-кортикоїдів починається після 70 років, після 80 років їх рівень становить 75 % від їх норми в зрілому віці. Уведений кортизон у людини старечого віку зникає з плазми крові значно повільніше, ніж у молодої.
Таким чином, у людей після 70 років вироблення глюкокортикосте-роїдів зменшується порівняно з людьми молодого віку, але метаболізм їх затримується, що зумовлює збереження цих гормонів у крові, крім того, змінюється чутливість тканин до сприйняття гормонів.
Сітчаста зона кори надниркових залоз виробляє андростероїди (анд-ростерон, адреностерон, дигідроепіандростерон). З сечею виділяються метаболіти андрогенів — нейтральні 17-кетостероїди (17-КС).
У період статевого дозрівання, у зрілому віці та в період старіння організму змінюється не сумарний показник нейтральних 17-КС, а їх фракційний склад. Коефіцієнт зміни співвідношення фракцій особливо порушується в старечому віці. Після 85 років у чоловіків 17-КС знижується в 3 рази, у жінок — у 2 рази порівняно з людьми зрілого віку. Зі зниженням статевої функції у чоловіків і жінок у клімактеричний період статева зона змінюється найбільше серед усіх зон кори надниркових залоз. Такі зміни починають розвиватись у жінок у 50—54 роки, у чоловіків — у 60—64 роки.
Отже, андрогенна функція кори надниркових залоз значно зменшується вже після 60 років, тоді як глюкокортикоїдна функція змінюється мало і на більш пізніх етапах онтогенезу. Одночасно зростає чутливість кори надниркових залоз до кортикотропіну, зменшуються реактивна властивість залоз, їх потенційні можливості, швидко наростає виснаження функціональної діяльності надниркових залоз.
Мозкова речовина надниркових залоз є автономною частиною організму, виділяє катехоламіни, від яких залежать процеси старіння організму. У старечому віці знижується синтез медіаторів нервової системи, послаблюється захоплення їх симпатичними гангліями, нервами, відбувається перерозподіл шляхів їх перетворення, підвищується чутливість адренорецепторів. Змінюються сезонні коливання катехоламінів у різних відділах мозку в зрілому і старечому віці, а також добові коливання та коливання в разі стресових станів. Але незважаючи на геронтологічні зміни надниркових залоз у процесі старіння організму, ці залози залишаються важливим ланцюжком організації людини до самих пізніх термінів онтогенезу.
Проблеми, які виникають у пацієнта
в разі порушення функцій надниркових залоз
Для визначення форми і розмірів надниркових залоз використовують методи ультразвукового сканування, комп'ютерну томографію.
Для визначення функцій кори надниркових залоз, діагностики пухлин цього органа використовують радіоізотопне сканування з йодованим холе-стеролом, а також проводять дослідження рівня кортизолу в крові, визначення 17-КС у сечі, проводять проби з навантаженням на АКТГ, преднізолон, дексаметазон, метопірон.
У разі порушення функцій надниркових залоз медична сестра виявляє проблеми пацієнта, узгоджує їх з родичами і складає план сестринського догляду.
Проблема Пігментація шкіри, тахікардія, задишка, слабкість, втрата апетиту, схуднення
Причина Хронічна недостатність надниркових залоз (хвороба Аддісона), яка розвивається на тлі гострих та хронічних інфекцій, автоімунних процесів, гіпоплазії кори надниркових залоз через зниження секреції АКТГ.
Мета Відновити нормальний рівень глюко- і мінералокорти-коїдів в організмі.
Дії Організувати консультацію пацієнта в ендокринолога.
медичної Контролювати проведення постійної замісної терапії
сестри преднізолоном та іншими гормональними препаратами за призначенням лікаря.
Допомогти пацієнту організувати правильний режим дня, повноцінне харчування.
Проблема Патологічні зміни вторинних статевих ознак у дітей раннього віку, псевдогермафродитизм
Причина Адрено-генітальний синдром на тлі природженої гіперплазії надниркових залоз, що проявляється в перші роки життя дитини, частіше у дівчаток, з частотою 1: 2000 — 1: 5000 новонароджених дітей.
Мета Нормалізувати вміст гормонів надниркових залоз в організмі дитини.
Дії Після перших проявів посиленої секреції андрогенів
медичної у дітей раннього віку, раннього розвитку вторинних
сестри статевих ознак — організувати консультацію ендокринолога.
За призначенням лікаря проводити замісну терапію преднізолоном та іншими аналогами кортизону. Контролювати екскрецію 17-кетостероїдів у сечі.
Проблема Миттєвий розвиток важкого стану: температура тіла до 40 °С, головний біль, непритомність, судоми, падіння артеріального тиску, на шкірі тулуба і кінцівок — геморагічна висипка
Причина Гостра недостатність надниркових залоз (синдром
Вотергауза — Фрідеріхсена) унаслідок менінгококцемії, рідше — грипу, дифтерії, сепсису, обширних травм.
Мета Терміново ліквідувати розвиток токсикозу з ексикозом, провести боротьбу з масивною інфекцією. Проводити лікування до повного одужання.
Дії Дати оцінку стану дитини.
медичної Зібрати епідеміологічний анамнез, встановити кон-
сестри такт із хворим або носієм.
Надіслати термінове повідомлення до СЕС і сповістити про госпіталізацію.
Повідомити дитячу інфекційну лікарню про термінову госпіталізацію дитини.
Негайно ввести внутрішньом'язово разову дозу антибіотика після проби.
Разом з уведенням антибіотика для запобігання інфекційно-токсикологічному шоку ввести преднізолон — 2— 3 мг на 1 кг маси внутрішньом'язово або внутрішнь овен н о.
Транспортувати дитину бригадою швидкої допомоги з внутрішньовенною інфузією 10 % розчину глюкози з гідрокортизоном.
У разі необхідності ввести протисудомний препарат, лазикс, літичну суміш, при гіпотермії провести фізичні заходи охолодження.
Анатомофізіологічні особливості інсулярного
апарату підшлункової залози
Підшлункова залоза — паренхіматозний орган, складається з головки, тіла і хвоста. Залоза розташована позаду шлунка на рівні І—II поперекових хребців. Більша частина залози складається із зовнішньосекреторного апарату. До внутрішньосекреторного апарату належать панкреатичні острівці (їх ще називають острівцями Соболева — Лангерганса) — скупчення клітин розміром 0, 3 мм. Вони становлять у сукупності 1, 5 % об'єму залози. Панкреатичні острівці мають 4 види клітин:
• альфа-клітини (20 %) виробляють гормон глюкагон;
• бета-клітини (60—80 %) секретують інсулін;
• гамма-клітини (5 %) не містять секретувальних гранул;
• дельта-клітини виробляють соматостатин.
Інсулін є важливим анаболічним гормоном. Вивчено близько ЗО різних ефектів, завдяки яким він впливає на клітини організму. Інсулін посилює синтез білків, вуглеводів, нуклеїнових кислот, жирів. Він регулює всі етапи процесу гліколізу в клітинах, збільшує транспорт глюкози в печінку, м'язи, жирову тканину, стимулює синтез глікогену в печінці, знижує рівень глюкози в крові.
Інсулін транспортує амінокислоти через мембрану клітин, синтезує білок і гальмує його розпад, він включає жирні кислоти в жировий обмін, стимулює синтез ліпідів, сприяє утворенню депо жиру, надлишок білків перетворює на жир.
Глюкагон посилює продукування глюкози печінкою шляхом стимуляції розкладання глікогену й активації глюконеогенезу, результатом чого є підвищення рівня глюкози в крові. Він має також ліполітичну дію.
 |
Мал. 14. Концентрація глюкози в плазмі крові в новонароджених
Соматостатин пригнічує секрецію СТГ, АКТГ, ТГГ, гастрину, глюкагону, інсуліну, реніну, секретину, шлункового соку, панкреатичних ферментів і електролітів.
Диференціювання клітин, які секретують інсулін і глюкагон, відбувається протягом 3-го місяця періоду внутрішньоутробного розвитку. У панкреатичних острівцях секреторні клітини дозрівають наприкінці 5-го місяця. Синтез інсуліну в плода починається раніше, уже на 8—9-му тижні ембріогенезу, але концентрація його залишається низькою до 7 міс. Після 7-го місяця концентрація інсуліну підвищується в 5 разів і залишається такою до моменту народження.
Вміст глюкагону в процесі внутрішньоутробного розвитку зростає і досягає рівня дорослих. У плода інсулін і глюкагон регулюють вуглеводний обмін і впливають на концентрацію глюкози в плазмі крові (мал. 14).
Після народження підшлункова залоза продовжує розвиватися, у тому числі і її внутрішньосекреторний апарат. Збільшується чисельність альфа- і бета-клітин. Зі збільшенням загальної маси залози маса внутрішньосе-креторного апарату відносно зменшується. У новонароджених панкреатичні острівці становлять 6 % маси залози, у дітей віком 1 року — 1— 1, 5 % (як у дорослих). Інсулярний апарат адекватно забезпечує організм дитини інсуліном, який необхідний для анаболічних процесів.
Геронтологічні проблеми
інсулярного апарату підшлункової залози
З віком структура інсулярного апарату змінюється. Зменшується кількість і розмір клітин панкреатичних острівців, структура стінок капілярів. У старечому віці спостерігається функціональна пружність бета-клітин, їх гіперфункція, що пов'язано з ущільненням каріоплазми клітин, розширенням периваскулярних пазух, канальців ендоплазматичної сітки, підвищенням тургору мітохондрій. Одночасно в інсулярному апараті відбуваються дистрофічні зміни: вакуолізація мітохондрій, поява вторинних лізосом, ліпідних гранул. Дистрофічні зміни призводять до зменшення активності інсуліну. Гіперфункція інсулярного апарату і підвищення рівня інсуліну в крові у людей після 60 років є реакцією пристосування, що спрямована на підтримання метаболізму глюкози. Однак вікові зміни залозистих тканин стимулюють діапазон адаптації, що особливо проявляється в умовах цукрового навантаження.
У похилому віці розвиваються недостатність соматостатину, що стає однією з причин порушення толерантності до глюкози. У людей похилого віку відбувається виражена активація бічних ядер гіпоталамуса, які через гіпофіз підвищують секрецію інсуліну. У цих умовах обмежується потенційна можливість регуляції секреції інсуліну. Важливим ланцюжком механізму забезпечення організму інсуліном є реакція тканин на дію гормону. Ефекти інсуліну в тканинах реалізуються шляхом контролю гліколізу, глюконеогенезу, ліпогенезу, біосинтезу РНК і ДНК. Від стану периферійних тканин залежатиме кінцевий біологічний ефект інсуліну. Під час старіння організму, з одного боку, знижується активність гормону, з іншого — відбуваються структурні й метаболічні зміни в тканинах. З віком спостерігається зниження реактивної можливості тканин, що ще більше порушує інсулінове забезпечення організму.
Проблеми, які виникають у пацієнта
в разі порушення внутрішньосекреторної
діяльності підшлункової залози
Для оцінки ендокринної функції підшлункової залози передусім досліджують стан вуглеводного обміну. Визначають рівень глюкози в крові, а також толерантність до глюкози за допомогою фізіологічного навантаження цукром. Використовують методи діагностики глюкозурії. Вміст глюкагону в крові визначають радіоімунологічним методом.
Дефіцит інсуліну або порушення його ефекту в клітинах є причиною цукрового діабету, який залишається найчастішою патологією серед усіх ендокринних захворювань.
Медична сестра повинна знати ранні симптоми цього захворювання, уміти розпізнавати прекоматозні стани цукрового діабету і вирішувати проблеми пацієнта з наданням невідкладної допомоги.
Проблема Підвищена спрага, підвищений апетит, збільшення кількості сечовиділень за добу
Причина Початковий період цукрового діабету.
Мета Номалізувати вміст глюкози в крові.
Дії Направити пацієнта на консультацію до ендокринолога.
медичної Вирішити з ендокринологом питання про обсяг обстеження
сестри дитини.
Обговорити з ендокринологом питання, де пацієнт буде проходити обстеження: в умовах стаціонару чи в поліклініці.
Організувати разом з ендокринологом диспансерне спостерігання.
Розписати дієту і контролювати її дотримання. Контролювати дотримання пацієнтом призначень ендокринолога щодо проведення інсулінотерапії. Паралельно з дотриманням дієти застосувати препарати за призначенням лікаря.
Допомогти налагодити сприятливу емоційно-психологічну атмосферу, оберігати дитину від значних фізичних та психічних навантажень. Проводити заходи щодо загартування, ЛФК. Запобігати інфекційним захворюванням.
Проблема Слабкість, кволість, спрага, сонливість, головний біль, нудота, блювання, запах ацетону з рота
Причина Прекоматозний стан гіперглікемічної (діабетичної) коми. Мета Запобігти розвиткові коми.
Дії Терміново госпіталізувати пацієнта.
медичної Негайно визначити рівень глюкози в крові, рівень глюкози
сестри й ацетону в сечі.
Забезпечити ліжковий режим.
Організувати постійне спостерігання (індивідуальний пост).
Підготувати простий інсулін. Уводити інсулін за призначенням лікаря. Викликати лаборанта і проводити наступні введення інсуліну тільки під контролем рівня глюкози в крові. Одночасно налагодити внутрішньовенне краплинне введення рідини за призначенням лікаря. Проводити оксигенотерапію.
Застосувати содові клізми для боротьби з ацидозом. Стежити за станом шкіри та слизових оболонок. Обробляти шкіру і ротову порожнину 2 % розчином соди.
Проблема Пітливість, підвищення м'язового тонусу, загальний тремор, зниження артеріального тиску, слабкий пульс
Причина Розвиток гіпоглікемічної коми внаслідок передозування інсуліну або якщо пацієнт не поїв після ін'єкції інсуліну.
Мета Відновити нормальний рівень глюкози в крові.
Дії Для відновлення нормального рівня глюкози в крові дати
медичної випити солодкий чай (20 г цукру).
сестри Уводити глюкозу внутрішньовенне струминне, а потім — краплинно за призначенням лікаря. У разі розвитку судом уводити внутрішньом'язово седативні препарати за призначенням лікаря.
Розвиток статевої системи у хлопчиків та дівчаток