
Главная страница Случайная страница
КАТЕГОРИИ:
АвтомобилиАстрономияБиологияГеографияДом и садДругие языкиДругоеИнформатикаИсторияКультураЛитератураЛогикаМатематикаМедицинаМеталлургияМеханикаОбразованиеОхрана трудаПедагогикаПолитикаПравоПсихологияРелигияРиторикаСоциологияСпортСтроительствоТехнологияТуризмФизикаФилософияФинансыХимияЧерчениеЭкологияЭкономикаЭлектроника
Травматический шок
|
|
В настоящее время травматический шок рассматривается как один из основных патологических процессов острого периода травматической болезни. Длительность его достигает 48 ч, а последующие ранний и поздний периоды травматической болезни могут длиться несколько месяцев, характеризуясь явлениями полиорганной недостаточности и гнойно-септическими осложнениями. Исходы травматической болезни — полное выздоровление, инвалидизация или смерть пострадавшего. В среде практикующих специалистов, оказывающих экстренную помощь пострадавшим с шокогенной травмой, травматический шок и острый период травматической болезни являются синонимами.
В настоящее время травматический шок рассматривают как типовой фазово развивающийся патологический процесс, характеризующийся несогласованными изменениями в обмене веществ и его циркуляторном обеспечении, неодинаковыми в разных органах, возникающими вследствие нарушений нейрогуморальной регуляции, вызванными чрезмерными воздействиями. Иными словами, неспособность системы гемодинамики обеспечить адекватную доставку кислорода тканям, составляют основу травматического шока. Острый период травматической болезни сопровождается острой кровопотерей, интоксикацией, связанной с повреждением обширных тканевых массивов и зачастую явлениями жировой эмболии Этот период имеет фазовое течение.
1. Фаза гипоперфузии (начальная фаза) характеризуется нарушением системной, органной и микроваскулярной гемодинамики и метаболизма
2. Фаза стабилизации функций — восстановление кровообращения в висцеральных органах.
3. Фаза компенсации функций с закономерным восстановлением системной, органной перфузии, микроциркуляции и основных параметров гомеостаза.
Специалистам, оказывающим помощь на месте происшествия, приходится иметь дело именно с пострадавшими, переживающими фазу гипоперфузии острого периода травматической болезни, то есть в то время, когда механизмы компенсации кровообращения даже в спланхническом бассейне практически отсутствуют. Именно это определяет сложность организации оказания помощи на догоспитальном этапе и диктует необходимость краткого изложения патогенеза травматического шока.
ПАТОГЕНЕЗ
Патогенез развития травматического шока кратко можно представить в следующем виде: дефицит ОЦК и плазмы — одна из важнейших причин развития травматического шока. Снижение ОЦК при травматическом шоке приводит к уменьшению венозного возврата, следствием чего является снижение ударного объема сердца. Активация барорецепторов дуги аорты и рецепторного аппарата сердца сопровождается увеличением частоты сердечных сокращений, и это является единственным компенсаторным механизмом, позволяющим поддерживать органную перфузию. Шокогенная импульсация из зоны повреждения вызывает ответную реакцию организма, проявляющуюся стимуляцией симпатической и всех звеньев гипоталамо-гипофизарно-адреналовой системы. Последнее значительно увеличивает потребности организма в кислороде, не обеспечивая адекватной его доставки, связанной со снижением сердечного выброса и сосудистого тонуса. Кровопотеря сопровождается значительными изменениями коллоидно-осмотического давления крови и переходом её жидкой части во внесосудистый сектор.
При продолжающейся кровопотере, а также на фоне болевой импульсации открываются артериоловенулярные анастомозы, по которым кровь шунтируется, минуя капиллярное русло. Данный тип тканевого кровообращения способен покрыть приблизительно 50% потребностей в кислородном обеспечении тканей. Однако тканевая ишемия у пострадавших нарастаети сопровождается развитием метаболического ацидоза и гипоксией, формирующейся на клеточном уровне.
Таким образом, гиповолемия, являющаяся следствием острой кровопотери, снижения коллоидно-осмотического давления крови, экстравазации её жидкой части, снижение сердечного выброса и нарушение механизмов компенсации органной гемодинамики (сосудистого сопротивления) лежат в основе тех изменений, в ликвидации которых принимает участие специалист, оказывающий помощь пострадавшему на месте происшествия.
КЛАССИФИКАЦИЯ
В последнее время разработано значительное количество определений, характеризующих тяжесть полученной травмы, её шокогенность и прогноз, но для практической работы по-прежнему значимой остаётся следующая.
• I степень (лёгкий шок). Пострадавший может быть несколько заторможен, кожа бледная и холодная, симптом «белого пятна» резко положителен, дыхание учащено. Тахикардия с частотой до 100 в 1 мин. Систолическое АД в пределах 90-100 мм рт.ст. Своевременное начало лечебных мероприятий позволяет в значительной части случаев стабилизировать состояние таких пострадавших ещё на догоспитальном этапе.
• II степень (шок средней тяжести). Больные адинамичны и заторможены. Бледные и холодные кожные покровы могут иметь мраморный рисунок. ЧСС возрастает до 110-120 в 1 мин. Систолическое АД понижается до 80-75 мм рт.ст., диурез снижен. Требуются значительно большие усилия для стабилизации их состояния, но иногда, особенно в условиях реанимационных бригад СМП, это удаётся сделать и на догоспитальном этапе.
• III степень (тяжёлый шок). Больной заторможен и безразличен к окружающему, кожа его имеет землистый оттенок. ЧСС возрастает до 130—140 в мин, систолическое АД снижается до 60 мм рт.ст, и ниже. Диастолическое давление чаще не определяется, развивается анурия. Интенсивная терапия у таких пострадавших приобретает характер реанимационных мероприятий. Стабилизация состояния, если она удаётся, возможна только в условиях реанимационного отделения специализированного стационара (травмцентр).
НЕОТЛОЖНАЯ ПОМОЩЬ
Переходя к особенностям оказания помощи пострадавшим с шокогенными механическими повреждениями (политравмой), хочется отметить следующие положения, имеющие существенное значение для специалиста, оказывающего экстренную помощь:
• дефицит времени, отпущенного как на диагностику полученных повреждений, так и на лечебные мероприятия;
• все попытки стабилизировать гемодинамику и газообмен должны предприниматься на пути следования в травмцентр.
Если нарушения кровообращения при травматическом шоке ликвидируются позднее чем через 1 ч с момента травмы, тяжёлые расстройства со стороны систем жизнеобеспечения организма могут стать необратимыми. Таким образом, следует придерживаться правила «золотого часа».
Обращаясь к специалистам по оказанию экстренной помощи пострадавшим с шокогенными повреждениями, необходимо напомнить следующие правила «золотого часа»:
I Для тяжелобольных и пострадавших временной фактор имеет огромное значение.
II Если пострадавший доставляется в операционную в течение первого часа после получения травмы, то достигается самый высокий уровень выживаемости. Это время называют «золотым часом».
III «Золотой час» начинается с момента получения травмы, а не с момента, когда Вы начинаете оказывать помощь.
IV. Любые действия на месте происшествия должны носить жизнеспасающий характер, поскольку Вы можете потерять минуты «золотого часа» больного.
V. Судьба больного во многом зависит от оперативности и мастерства действий, поскольку Вы первый, кто оказывает ему медицинскую помощь
VI. Вы сможете обеспечить максимальные шансы больного на выживание, если будете оказывать помощь согласно заранее продуманной тактике и последовательности действий.
Все пострадавшие с травматическим шоком нуждаются на догоспитальном этапе в проведении комплекса лечебных мероприятий, основными компонентами которого являются следующие.
• Временная остановка наружного кровотечения.
• Устранение дефицита ОЦК.
• Коррекция нарушений газообмена.
• Прерывание шокогенной импульсации из места повреждения.
• Транспортная иммобилизация.
• Медикаментозная терапия.
Алгоритм действий при травматическом шоке приведён на рис. 13-6.
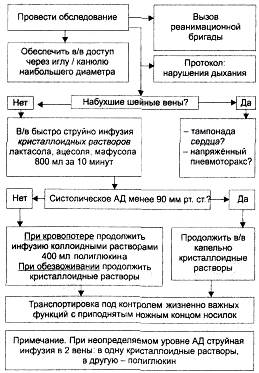
Рис. 13-6. Алгоритм действий при травматическом шоке.
1. Временная остановка кровотечения может быть выполнена путём пальцевого пережатия в области кровоточащего сосуда, с помощью наложения давящей повязки или кровоостанавливающего зажима. При невозможности выполнения этих приёмов используют наложение жгута.
2. Устранение дефицита ОЦК — один из ведущих компонентов интенсивной терапии, проведение которой необходимо как можно раньше, на месте происшествия и при транспортировке. Необходимо помнить, что широко распространённое первоначальное введение высокомолекулярных декстранов или только одних коллоидов, вызывая рост осмоляльности плазмы, может резко усилить клеточную дегидратацию, развившуюся ещё в ходе компенсаторной гемодилюции и поставить клетки на край гибели. Клеточная дегидратация служит стимулом реабсорбции воды в канальцах нефрона. Это создаёт условия для кристаллизации коллоидов в почке, их ренотоксического действия Использование в больших количествах одних кристаллоидов, которые при повышенной проницаемости капилляров достаточно быстро мигрируют в межклеточное пространство, особенно опасно для интерстиция лёгких, так как может привести к нарушениям газообмена. Поэтому оптимальной инфузионной терапией на догоспитальном этапе при травматическом шоке тяжёлой степени будет одновременное применение кристаллоидных и коллоидных растворов. Так, например, в одну из катетеризованных вен вливают кристаллоидный раствор, в другую — высокомолекулярный декстран (декстран [ср. мол. масса 50 000-70 000]). При неопределяемом уровне АД скорость инфузии должна достигать 250 мл/мин до подъёма систолического АД на уровне 90 мм рт.ст. При проведении инфузионной терапии травматического шока I или II степени тяжести целесообразно начинать инфузионную терапию с кристаллоидных растворов (сбалансированные солевые растворы). Если систолическое АД удаётся стабилизировать за 10 мин на уровне 90 мм рт.ст., то дальше продолжают медленное капельное введение кристаллоидов; если систолическое АД остаётся меньше 90 мм рт.ст., то начинают вводить декстран [ср. мол. масса 50 000-70 000]. Объём введённого декстрана на догоспитальном этапе не должен превышать 800 мл для взрослого пациента (табл. 13-6). Кроме декстрана [ср. мол. масса 50 000-70 000] возможно использование производных крахмала — гидроксиэтилкрахмала или препаратов желатины. Декстран [мол. масса 30 000-40 000] при продолжающемся внутреннем кровотечении для восполнения объёма не применяют, так как он может усилить кровотечение. Если катетеризация периферических вен конечностей затруднена, следует использовать наружную яремную вену, пункция которой удаётся и у пострадавших с низким АД. Этот доступ, обеспечивая быстрое поступление растворов в центральный кровоток, менее опасен, чем катетеризация подключичной вены, которую должен осуществлять только опытный врач-реаниматолог. При невозможности осуществить адекватную по скорости и объёму инфузионную терапию возможно использование пневматических противошоковых брюк.
Таблица 13-6. Максимальный объём инфузии коллоидов на догоспитальном этапе
| Возраст | Количество раствора в мл |
| До 1 года | |
| 1-5 лет | 200-300 |
| 6-10 лет | 400-500 |
| 11-15 лет | 600-700 |
| > 15лет |
3. Коррекция нарушений газообмена. Характер и степень у пострадавших с травматическим шоком зависят в первую очередь от видя травмы. При травме груди тяжёлые нарушения газообмена выступают на первый план. У таких пострадавших первоочередная задача — выявление пневмоторакса и проведение мероприятий, направленных на его устранение При открытом пневмотораксе используют наложение окклюзионной повязки. При напряжённом пневмотораксе возникает угроза не только тяжёлых нарушений газообмена, но и быстрого развития остановки кровообращения В связи с этим таких больных на догоспитальном этапе следует выполнять дренирование плевральной полости. Техника пункции плевральной полости заключается в следующем: по средней ключичной линии во втором межреберье по верхнему краю третьего ребра вводят иглу Дюфо или специальный пластиковый катетер с металлическим стилетом. На конец иглы надевают разрезанный палец резиновой перчатки, выполняющий роль клапана.
При тяжёлой сочетанной ЧМТ у большинства пострадавших возникает нарушение проходимости дыхательных путей. Для коррекции этих нарушений могут быть использованы различные приёмы и приспособления. Тройной приём Сафара (см. рис. 2-3) может быть использован у пострадавших с сочетанной травмой только в модифицированном виде, так как велика частота сочетанного повреждения шейного отдела позвоночника, при котором разгибание головы при выполнении стандартного приёма очень опасно. Модификация заключается в том, что запрокидывание головы не производят, а осуществляют выдвижение нижней челюсти с одновременным вытягиванием головы, для чего обе руки располагаются параллельно по бокам головы, а большие пальцы выдвигают нижнюю челюсть. Применение орофарингеальных воздуховодов следует осуществлять с учётом индивидуальных габаритов больного. Размер воздуховода определяется по расстоянию от мочки уха до угла рта пациента. Интубация трахеи имеет важное значение при оказании помощи пострадавшим с тяжёлой сочетанной ЧМТ, при травмах шеи и грудной клетки. Её своевременное выполнение способствует коррекции и профилактике тяжёлых нарушений газообмена, развивающихся у данной категории пострадавших уже в первые минуты после травмы. При нарушении сознания, оцененном по шкале Глазго в 8 и менее баллов, показания к выполнению интубации трахеи являются абсолютными. Тем не менее, если у персонала бригады «Скорой помощи» отсутствуют навыки выполнения этой небезопасной манипуляции, лучше прибегнуть к выполнению вышеописанных методов восстановления свободной проходимости дыхательных путей. При невозможности выполнить интубацию трахеи и восстановить проходимость дыхательных путей воздуховодами (кровотечения при переломах основания черепа, выраженный отёк гортани, тяжёлые повреждениях лицевого скелета) показана коникотомия. Её выполняют с применением специального инструмента коникотома, представляющего собой трахеостомическую канюлю малого диаметра с введённым в её просвет остроконечным мандреном. Нарушения газообмена у пострадавших с травматическим шоком, клинически проявляющиеся в виде увеличения частоты дыхания более 24 в минуту, появления возбуждения, а также снижением насыщения гемоглобина кислородом (по пульсоксиметру) менее 90%, являются абсолютными показаниями к проведению оксигенотерапии. При тяжёлых нарушениях газообмена на уровне лёгких, а также для борьбы с отёком мозга при тяжёлой ЧМТ необходимо проведение ИВЛ. Показаниями к её проведению при тяжелой травме, сопровождающейся шоком, являются:
o апноэ;
o остро развивающиеся нарушения ритма дыхания (ЧДД менее 10 и более 29 в минуту);
o нарастание признаков острой дыхательной недостаточности, несмотря на применение других способов лечения нарушений газообмена.
Для осуществления ИВЛ на догоспитальном этапе могут применяться простые методы типа «рот в рот» с защитными приспособлениями, ручные аппараты типа мешка АМБУ или автоматические респираторы.
4. Транспортная иммобилизация показана при повреждениях костей и суставов, магистральных сосудов и нервов, обширных повреждениях мягких тканей. Для её выполнения используют стандартные транспортные шины (Крамера, Дитерихса), вакуумные матрацы и шины, деревянный щит с набором ремней. Необходимый элемент иммобилизации — использование шейного воротника, который следует применять при малейшем подозрении на травму шейного отдела позвоночника. Эффективный способ, предотвращающий нанесение дополнительных повреждений пострадавшему при извлечении его из разбитого автотранспорта, — использование специального корсета для иммобилизации и шейного воротника.
5. Прерывание шокогенной импульсации из зоны повреждения — важный аспект оказания помощи. При травматическом шоке от тяжёлой сочетанной травмы показано применение средств общей анестезии, оказывающих наименьшее влияние на гемодинамику.
Не следует использовать анестезию кетамином у пациентов с тяжёлой сочетанной ЧМТ, так как этот анестетик способен повышать мозговой кровоток и увеличивать потребность головного мозга в кислороде. Другой метод анестезиологической защиты, который может быть применён у больных с травматическим шоком на догоспитальном этапе, — атаралгезия. Её применение основано на сочетании транквилизирующих и анальгетических средств. Их сочетанное применение позволяет устранить чувство страха, напряжённости; болеутоляющий эффект анальгетиков при этом усиливается. В качестве транквилизатора используется производное бензодиазепинов — диазепам. Диазепам обладает выраженным седативным эффектом, оказывает антигипоксическое действие на клетки головного мозга и обладает центральным релаксирующим эффектом. Его влияние на гемодинамику незначительно и выражается в некоторой вазоплегии, не представляющей существенной опасности на фоне проведения инфузионной терапии. В качестве анальгетика может быть использован фентанил, обладающий наименее выраженным действием на кровообращение. Однако его применение становится опасным у больных с тяжёлой сочетанной ЧМТ из-за возрастания опасности депрессии дыхания у этой категории пострадавших в случае невозможности технического обеспечения ИВЛ. Достаточно широко применяемый на догоспитальном этапе наркотический анальгетик тримеперидин использовать у пострадавших с травматическим шоком не рекомендуют, В отличие от морфина, тримеперидин не обеспечивает достаточной анальгетической защиты, расширяет резистивные сосуды, что нередко ведёт к резкому снижению АД и последующему центральному угнетению дыхания. Альтернативой может быть использование трамадола, который не угнетает функцию дыхания. Следует отметить, что недостаток трамадола — менее выраженная анальгетическая активность, что вызывает необходимость усиления аналгезии помощью динитрогеноксида, а также способность у части пациентов вызывать тошноту и рвоту. Методика атаралгезии состоит в следующем:
• премедикация — атропин 0, 5—0, 7 мг в/в;
• диазепам 0, 3 мг/кг (20 мг для больного с массой тела 70 кг);
• трамадол в дозе 2—3 мг/кг (150—200 мг при массе тела 70 кг).
Примечание. Трамадол несовместим в одном шприце с диазепамом При использовании фентанила его вводят в дозе 0, 05 мг (1 мл 0, 005% р-ра) на 9 мл 0, 9% р-ра натрия хлорида. Последующее введение возможно через 20 мин в половинной дозе.
Иммобилизацию проводят только после осуществления обезболивания (за исключением случаев с применением для иммобилизации вакуумного матраца, пневматических противошоковых брюк, шейного воротника и специального корсета для извлечения пострадавшего).
6. Медикаментозная терапия, направленная на коррекцию нарушений кровообращения и метаболизма. Традиционное средство лечения больных с травматическим шоком — глюкокортикоиды. Они способствуют стабилизации гемодинамики благодаря сужению ёмкостных сосудов (вен), увеличивая ОЦК без нарушения микроциркуляции. Кроме того, эти препараты являются мощными блокаторами перекисного окисления липидов и вследствие этого действия уменьшают образование продуктов распада арахидоновой кислоты, вызывающих вазодилатацию и повышение проницаемости клеточных мембран. Наиболее эффективное средство при травматическом шоке — метилпреднизолон. Его применение в дозе 30 мг/кг в/в капельно в течение 45-60 мин в первые минуты оказания помощи может реально способствовать не только выведению больного из шока, но и снизить риск развития таких осложнений, как острое повреждение лёгких (респираторный дистресс-синдром). Применение препаратов альфа-адреномиметического действия при травматическом шоке с целью стабилизации гемодинамики не показано, так как оно приводит к усугублению нарушений периферического кровообращения. Однако в исключительных случаях, при развитии терминального состояния и невозможности обеспечить адекватную инфузионную терапию, допустимо кратковременное применение допамина в альфа-адреномиметических дозах. Стартовая скорость введения этого препарата составляет 2, 5 мг/кг в минуту (разводят 200 мг допамина в 400 мл раствора и вводят капельно со скоростью 8-10 капель в мин). Следует отметить, что при травматическом шоке на догоспитальном этапе, несмотря на выраженные нарушения периферического кровообращения, не должен применяться дроперидол, обладающий выраженными вазодилатирующими свойствами. Его использование в условиях неполного возмещения дефицита ОЦК и возможно продолжающегося кровотечения может привести к развитию неуправляемой гипотонии.
ГОСПИТАЛЬНЫЙ ЭТАП ОКАЗАНИЯ ПОМОЩИ ПОСТРАДАВШИМ С СОЧЕТАННЫМИ ШОКОГЕННЫМИ МЕХАНИЧЕСКИМИ ПОВРЕЖДЕНИЯМИ
Этот этап оказания помощи пострадавшим является основным и заключается в проведении мероприятий, направленных на восстановление транспорта кислорода, ликвидацию последствий гипоксии и реперфузионных нарушений, в выполнении хирургических вмешательств, которые могут носить экстренный, жизнеспасающий характер, быть отсроченными, многоэтапными, направленными на восстановление функций повреждённых органов. Последующая терапия учитывает возможность и характер развившихся осложнений на протяжении всей травматической болезни до её исхода.